Пищевая аллергия у детей – это ответ организма на употребление определенной еды. Наиболее частым типом ответа является тот, который опосредуется антителами типа Ig E. Существует клеточно-опосредованный иммунологический ответ, который проявляется позже. Нетипичное состояние сопровождается преимущественно атопическим дерматитом или нарушениями со стороны пищеварительной системы.
С другой стороны, еда также может стать причиной реакции, если она находится в контакте с кожей или воздействует с дыхательными путями. В первом случае это может привести к дерматиту и крапивнице; во втором – к проблемам, связанным с дыхательным аппаратом (астма или ринит).
Типы пищевой аллергии
В настоящее время существует несколько видов:
1. На белок куриного яйца. Развивается при производстве в организме иммуноглобулинов Ig E, направленных против яичных белков. Наиболее распространенный фактор риска – наследственная предрасположенность. Возникает преимущественно в возрасте от 1 до 5 лет. Характеризуется покраснением кожи, зудом, крапивницей, отеком губ и век. Возможна рвота, боли в животе и диарея. Реже появляются респираторные проявления, которые могут сопровождаться одышкой и трудностями при глотании. Они очень серьезны, поэтому пациент должен обратиться к врачу в тот момент, когда они начинают происходить.
2. На рыбу и морепродукты. Установлены иммунным ответом, при котором опосредуются Ig E — антитела, специфичные для рыбы. Отмечается в первые годы после рождения и совпадает с введением рыбы в рацион. Может сохраняться десятилетиями или всю жизнь. Признаки появляются после употребления и при вдыхании паров, образующихся при приготовлении блюд.
3. На молоко. Имеет наследственную основу, хотя в ее развитии участвуют и факторы окружающей среды. Характерна преимущественно для первого года жизни. Тяжесть клинической картины зависит от степени сенсибилизации и количества употребляемого молока. Наиболее частые проявления – кожные (70% случаев). Также наблюдается боль в животе, жидкий стул, рвота или проблемы с глотанием.
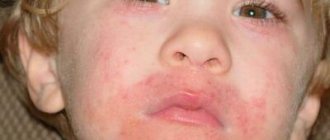
4. На овощи и фрукты. Наиболее распространенная причина у пациентов в возрасте старше 5 лет. Около 33% детей не переносят фрукты и только 7% на овощи. Проявляется зудом, отеком губ и языка, появлением красных пятен или рубцов на коже, дерматитом. Также могут появиться признаки со стороны желудочно-кишечного тракта и дыхательного аппарата.
5. На орехи, бобовые и злаки. В 50% случаев реакции настолько серьезны, что могут даже привести к смерти. Данный вид самый опасный, если сравнивать с другими, потому что развивается молниеносно.
Возможные причины
Перегрев или переохлаждение у людей с повышенной чувствительностью вызывают зуд и покраснение кожи. Зимой страдают руки и лицо. Реже − закрытые одеждой участки. Кожа может покраснеть от мороза и ветра, на ней появляются мелкие трещинки. Это доставляет существенный дискомфорт, поскольку чешется и шелушиться. Что открывает возможность для проникновения инфекции.
Причиной зуда и покраснений на теле выступают и высокие температуры окружающей среды. А также прямое воздействие ультрафиолетовых лучей. При длительном пребывании под открытым солнцем на теле появляются красные пятна, затем на них формируется мелкая сыпь. При сильных ожогах возникают волдыри. При перегреве повышается температура тела до 37,2 градусов, наблюдается тошнота и рвота.
Нейродермит вызывает зуд и покраснение кожи, причинами которых выступают перенесенные ранее аллергии. Однако заболевание развивается у лиц с наследственной предрасположенностью, при недостатке витаминов и сбоях в работе внутренних органов.
Нейродермит может возникнуть на фоне переутомления или стресса. Пациенты страдают от нестерпимого кожного зуда и покраснений, локализованных в области паха, на руках и ногах, шее и голове.
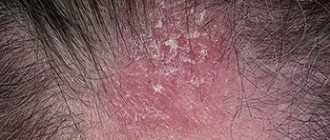
Грибковые поражения кожного покрова затрагиваю различные участки тела. Симптоматика зависит от конкретного вида инфекции. Обычно на коже появляются зоны покраснений и припухлостей. Небольшие очаги поражения сливаются между собой и превращаются в бляшки. Кожа чешется и шелушится.
Псориаз представляет хроническое заболевание, которое развивается в молодом возрасте. Основными причинами становятся психологические стрессы, скудное питание, дефицит витаминов. На коже головы и тела формируются бляшки, покрытые мелкими белыми или серебристыми чешуйками, которые отшелушиваются.
Другие причины покраснения кожи могут быть вызваны нарушением функции щитовидной железы. Одними из симптомов сахарного диабета является зуд и сухость кожных покровов. Эти признаки развиваются вследствие обезвоживания организма.
Если человек страдает от зуда и покраснения кожи ног, то, возможно, причиной является варикоз нижних конечностей. В такой ситуации расчесу поврежденных участков могут привести к образованию трофических язв.
Кроме того, взывать подобные симптомы могут:
- Сбои в работе центральной нервной системы.
- Патологии почек и печени.
- Наличие в организме паразитов, например, клещей, вшей, глистов.
- Заболевания крови – анемия, варикоз.
Однако чаще рассматриваемые симптомы возникают из-за аллергии.
Локализация очагов поражения позволяет судить о причинах появления красных пятен на теле.
Лицо в основном страдает от плохой косметики, низкого качества водопроводной воды, которую используют для умывания, загрязненного воздуха. Причиной раздражения становится неаккуратное бритье. Холодный воздух вызывает обветривание лица, на нем появляются трещинки. Поэтому рекомендуется зимой использовать защитный крем.
Руки могут покрываться пятнами и чесаться из-за различных внутренних заболеваний. Например, при патологиях печени и нарушении функции щитовидной железы чешутся как кисти, так и на другие участки тела – живот, в область шеи, нижние конечности.
При почечной недостаточности в сыворотке крови скапливается высокий процент мочевины, что вызывает зуд. Нейродермит становится причиной образования покраснений на запястьях, локтевых суставах и других сгибах рук.
Ноги чешутся по разным причинам. Нестерпимый зуд вызывают грибковые поражения, варикозное расширение вен, цирроз печени и гепатит. Пораженные участки кожи можно наблюдать на нижних конечностях при псориазе, заболеваниях костной ткани, сбоях эндокринной и нервной системы.
Записаться на прием онлайн
Записаться
Причины возникновения
Появляется аллергия на еду у ребенка на фоне:
- генетической предрасположенности;
- снижения защитных функций слизистой оболочки кишечника;
- большого количества употребляемой еды и пр.
В обстоятельствах, когда толерантность терпит неудачу, иммунитет вырабатывает ответ Ig E-антител против определенной еды. Процесс начинается в кишечнике (хотя может затрагивать и другие области, такие как дыхательная система или кожный покров).
Когда больной употребляет «опасный» продукт, антиген, связанный с Ig E, обнаруживается на поверхности базофилов и тучных клеток. В это время происходит их активизациях, и высвобождается гистамин и другие воспалительные вещества.
3.Диагностика заболевания
Диагноз крапивница или отек Квинке ставится после осмотра. Врач задаст вам несколько вопросов, чтобы выяснить возможную причину крапивницы или отека Квинке, и осмотрит кожные покровы. В зависимости от вашего состояния здоровья, может потребоваться консультация аллерголога, иммунолога или дерматолога.
Для того, чтобы определить вещество, вызывающее у вас аллергию, могут быть сделаны кожные пробы. А обычные анализы крови нужны для того, чтобы определить наличие какого-то системного заболевания.
О нашей клинике м. Чистые пруды Страница Мединтерком!
Симптомы пищевой аллергии у детей
Проявляется в первые два часа после еды, если в рацион входит опасный фактор. Поражается один или несколько органов, включая кожу, желудочно-кишечный тракт, слизистые оболочки, дыхательную и сердечно-сосудистую систему. Тяжесть течения зависит от реактивности пораженного органа, общего самочувствия больного и характеристик фактора, вызывающего нетипичный ответ.
Основные признаки:
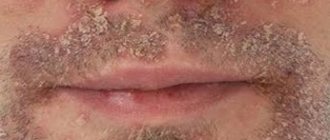
- Кожные проявления. Крапивница – появление мелкой сыпи. Сопровождается покраснением, зудом и шелушением. Локализуется преимущественно на лице и шее, кистях рук, на предплечьях и в области локтевых сгибов. Может осложниться при присоединении бактериальной инфекции.
- Респираторные проявления. Ринит сопровождается заложенностью носа, обильным водянистыми выделениями и многократным чиханием. В редких случаях присоединяется першение в горле и покашливание.
- Вовлечение дыхательных путей. У пациентов с астмой бронхоспазмы могут присутствовать в контексте анафилаксии (тяжелое системное состояние). Анафилаксия опасна, т. к. при отсутствии адекватной помощи может привести к летальному исходу.
- Поражение органов ЖКТ. Сопровождается диареей, болью в области живота, тошнотой и рвотой. Изменению подвергается стул, который чаще всего разжижается.
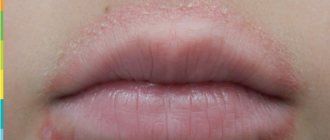
Другими проявлениями являются зуд во рту и горле, а также в области глаз. Возможно затруднение глотания, головокружение, обморок, отек век, лица, губ и языка.
Лечение атопического дерматита у детей
Не существует полноценного лечения атопического дерматита, то есть нет таких методов терапии, которые привели бы к полному выздоровлению (изменили долгосрочный прогноз болезни). Все существующие методы терапии изменяют лишь краткосрочный прогноз — на ближайшие месяцы.
Тем не менее, лечение необходимо:
- для улучшения качества жизни ребенка и семьи; для профилактики вторичных местных осложнений (инфекций, атрофии кожи и др.);
- для профилактики психологических проблем (нарушений сна, депрессии и др.).
Лечение делится на изменение быта (устранение триггеров) и лекарственные вмешательства (устранение симптомов).
Изменение быта. Что родители могут сделать сами?
Не позволяйте коже вашего ребенка становиться чрезмерно сухой, не допускайте тяжелого зуда, избегайте факторов, вызывающих обострения. Попробуйте следовать этим простым советам:
- Детям с атопическим дерматитом следует принимать ванну короткое время или предпочитать душ с теплой (не горячей) водой. Используйте мягкое мыло без запаха или очищающие средства без содержания мыла. Не вытирайте, а промакивайте кожу полотенцем после мытья. Сразу после купания наносите увлажняющий крем на всю кожу. Подросткам предпочтительно пользоваться косметикой без запаха и увлажняющими средствами для лица без масла.
- Посоветуйтесь со своим врачом, если у ребенка нет противопоказаний, добавляйте в ванну при купании отвар овса, он способен снижать зуд.
- Следует отдавать предпочтение мягкой детской одежде из «дышащих» тканей, например хлопка. Шерсть или полиэстер могут быть слишком жесткими или раздражающими для атопической кожи.
- Ногти ребенка следует регулярно и коротко подстригать, чтобы предотвратить расцарапывание кожи. Если ребенок царапает себя ночью, постарайтесь укладывать его на сон в удобных легких варежках или с зашитыми рукавами пижамы.
- Следует избегать перегрева детей, так как пот может приводить к обострениям. Это особенно актуально для российских родителей, привыкших к жаркой температуре в квартире и перекутыванию детей на прогулках.
- Детям следует предлагать пить много воды.
- Постарайтесь избавиться от частых аллергенов в вашем доме и вне его, таких как пыльца, плесень и табачный дым.
- Стресс может усугублять атопический дерматит. Помогите своему ребенку найти способы справляться со стрессом (например, физические упражнения, глубокое дыхание или разговоры с психологом).
Возможные осложнения
Опасность заключается в том, что данное состояние постепенно усугубляется, если время не принять никаких мер:
1. Сначала на фоне сенсибилизации организм развивается дерматит.
2. Потом происходит поражение респираторной системы в виде атопического насморка.
3. Если антиген не исключить, то манифестирует бронхиальная астма.
Самое опасное осложнение – анафилактический шок. Развивается стремительно – через 1-3 минуты после контакта с антигеном. Характеризуется бронхоспазмом, отеком гортани и коллапсом, которые могут привести к летальному исходу, если вовремя не начать лечение.
4.Как лечить крапивницу и отек Квинке?
Проще всего справиться с крапивницей и отеком Квинке, если удалось выявить и устранить фактор, спровоцировавший проблему. Но это удается не всегда. Как правило, для лечения крапивницы используются антигистаминные препараты. Они помогут облегчить симптомы заболевания. Иногда антигистаминные лекарства нужно принимать регулярно, чтобы предотвратить появление сыпи и связанного с ней отека.
Хроническая крапивница лечится антигистаминными препаратами или их комбинацией. Но если это не дает нужного результата, иногда врач назначает кортикостероиды.
В тяжелых случаях при крапивнице и отеке Квинке может быть необходима инъекция адреналина или стероидных препаратов.
Что еще можно сделать для лечения крапивницы?
Пока идет курс лечения и вы ждете, когда исчезнет краснота и отек, выполняйте вот эти несложные рекомендации.
- Не используйте горячую воду. Пусть она будет просто теплой.
- Мойтесь мягким мылом.
- Можно делать холодные компрессы или прикладывать влажную ткань к пораженным участкам.
- Находитесь в прохладной комнате.
- Носите свободную легкую одежду.
Диагностика пищевой аллергии у детей
Во многих случаях люди путают специфическую реакцию организма с индивидуальной непереносимостью. Некоторое сходство между ними определенно имеется, но речь идет о разных патологиях. Чрезмерная чувствительность появляется после еды в качестве ответа организма, в то время как при непереносимости защитные функции не вмешивается. Основными причинами непереносимости обычно являются нарушения метаболизма определенных веществ.
При появлении признаков повышенной чувствительности нужно незамедлительно обратиться к врачу. Специалист соберет подробную историю болезни, чтобы попытаться установить, какие факторы «опасны» и установить временную связь между приемом пищи и появлением признаков.
Кожные тесты в некоторых случаях позволяют диагностировать специфическую реакцию. Положительный результат не обязательно означает, что присутствует чувствительность, но отрицательный результат указывает на то, что пациент вряд ли будет восприимчив к такой еде. После получения положительного кожного теста аллергологу может потребоваться провести пероральный контроль, чтобы установить окончательный диагноз.
Лечение пищевой аллергии
В настоящее время единственным средством против негативного воздействия провоцирующего фактора является исключение опасного вещества из рациона. Эта рекомендация кажется простой, но далекой от реальности. Правильная диета предполагает ведение постоянного наблюдения для исключения воздействия присутствующих и скрытых антигенов, которые появляются в обработанной пище. Рекомендуется изучать состав, когда блюда приготовлены вне дома, чтобы избежать случайных контактов с антигенами. Исключить контакт удается, к сожалению, не всем.
В последние десятилетия начинают разрабатываться специальные методы лечения, направленные на изменение ответа иммунитета и приобретение пероральной толерантности. Эти методы известны под названием пероральной десенсибилизации или противоаллергических вакцин, которые могут быть многообещающими для специфической реакции на молоко, арахис и яйца. Чтобы получить индивидуальные рекомендации по лечению обращайтесь к педиатру или аллергологу.
Меры профилактики
Полное выздоровление возможно только при раннем выявлении факторов и исключении их из рациона. При соблюдении рекомендаций по питанию удается предотвратить рецидивы заболевания. У части детей отмечается спонтанное выздоровление по мере увеличения оральной толерантности. Многие «перерастают» заболевание, но рассчитывать на это не стоит.