В медицинской литературе встречаются различные определения синдрома липоатрофии, или липодистрофии. Этим термином объединены разнородные приобретенные или врожденные патологические состояния, общими для которых являются аномальные изменения в жировой ткани в сочетании с лабораторными признаками нарушений, преимущественно, липидного обмена, а при некоторых формах и без лабораторной симптоматики.
…
Общее понятие о патологии
Патологические состояния организма и развития подкожно-жировой клетчатки могут выражаться в следующих формах:
- Атрофической, которая заключается в потере объема подкожной клетчатки в избирательных участках тела. При этом разрушения мышечной ткани с уменьшением ее массы, в отличие от обычных дистрофических изменений в организме, не происходит. Особенно выражена липодистрофия лица, конечностей и ягодиц. Липоатрофия лица встречается очень у многих пожилых людей, но при этом, в отличие от патологического состояния, она является косметическим недостатком, поскольку связана с возрастным деградированием тканей, в том числе и жировой.
- Гипертрофической, смысл которой состоит в избыточном накоплении объема жировой ткани в таких частях тела, как живот, молочные железы, задняя область шеи и верхние отделы спины, иногда — мышцы и печень.
- Сочетанной — обеднение жировой тканью в одних участках тела и накопление ее — в других.
Эти клинические признаки нередко имеют много общего с комплексными расстройствами метаболизма, например, с резистентностью к влиянию инсулина печеночной и периферических тканей, нарушение устойчивости последних к глюкозе с возможным развитием сахарного диабета второго типа, с повышением содержания в крови триглицеридов, холестерина с преобладанием повышения липопротеидов низкой и очень низкой плотности. Иногда отклонение от нормы лабораторных показателей предшествует клинической симптоматике. В то же время метаболические изменения достигают наибольшей выраженности среди пациентов, у которых также выражена и клиническая картина.
Конечно, метаболический синдром сочетается с увеличение массы тела по висцеральному типу, но, хотя это и парадоксально, потеря объема жира (липодистрофия) также может сопровождаться метаболическими расстройствами. Они подобны таковым при метаболическом синдроме, то есть сопровождаются увеличением уровня свободных жирных кислот и синтеза печенью липопротеидов очень низкой плотности, накоплением жиров в мышцах, жировой дистрофией печени, тканевой резистентностью к инсулину, увеличением риска сердечно-сосудистой патологии и т. д.
Проявления липоатрофии у больных диабетом
Изменения настроения, включая депрессию и тревожность
Как часто: По данным AIDS Beacon, 63% ВИЧ-положительных участников недавно проведенного исследования сообщилио том, что имели симптомы депрессии либо в настоящее время, либо в встречались с ними в прошлом, 26% – имели суицидальные мысли, а 13% участников предпринимали попытку самоубийства.
Лечение: Наиболее эффективными препаратами, облегчающими данное состояние, признаны ингибиторы обратного захвата серотонина. Национальный институт здравоохранения США рекомендует принимать следующие лекарственные средства для лечения депрессии у пациентов с ВИЧ: имипрамин, дезипрамин, нортриптилин, амитриптилин, флуоксетин, сертралин, пароксетин, циталопрам, эсциталопрам, флувоксамин, венлафаксин, нефазодон, тразодон, бупропион и миртазапин.
Проявления липодистрофии и причины развития
В соответствии с типом распространения изменений жировой ткани в организме различают липодистрофии частичные (сегментарные), генерализованные, ограниченные (локальные), а в зависимости от причин, которые далеко не всегда возможно установить, их подразделяют на:
- Приобретенные
- Наследственные
Каждый вид патологического состояния характеризуется спецификой механизма развития и клинической картины.
Приобретенные формы заболевания
Частичная липодистрофия у инфицированныхвирусом иммунодефицитачеловека(ВИЧ)
Является в настоящее время наиболее распространенным типом рассматриваемой патологии. Частота последней среди этих пациентов составляет 10-80%. Такой «разброс» показателей частоты связан с возрастом пациентов, предшествующим заболеванию состоянием организма, уровнем иммуносупрессии, типом и продолжительностью лечения антиретровирусными препаратов. Все они обладают свойством вызывать те или иные явления липодистрофии, но характер и выраженность их различны.
Липодистрофия лица у ВИЧ-больного
Так, например, атрофия жировой ткани при лечении ВИЧ-инфицированных пациентов объясняется, в основном, влиянием Ставудина, Зиновудина и некоторых других препаратов, являющихся нуклеозидными аналогами химических соединений, подавляющих фермент ревертазу. Нарушения же липидного обмена возможны в результате приема, практически, любого из антиретровирусных средств, но все-таки чаще у лиц, которые получают терапевтические схемы, включающие ингибиторы протеаз. Последние способствуют развитию устойчивости к инсулину и, соответственно, увеличению риска развития сахарного диабета, что, в свою очередь, усугубляет метаболические расстройства. Однако конкретные механизмы, которые способствуют развитию липоатрофии при лечении препаратами, являющимися ингибиторами протеаз, не выяснены.
У лиц ВИЧ-инфицированных очень часто развивается липоатрофия лица, верхних и нижних конечностей. Эти изменения иногда могут сочетаться с избыточным отложением жира на теле (в области задней поверхности шеи и верхних отделов спины), перераспределение его на фоне общей потери массы тела, нарушений печеночной функции, молочнокислого ацидоза и асцита (жидкость в брюшной полости). Но при этом избыточная концентрация инсулина и липидов в крови встречается достаточно редко.
Коррекция объема лица у ВИЧ-больного методом введения гидроксиапатита кальция (Радиесс)
Синдром Барракера-Симонса
Или сегментарная, прогрессирующая липодистрофия. По частоте в числе приобретенных частичных форм этой патологии занимает второе место. Он встречается в виде полной или неполной формы (только в верхней половине туловища). Женщины болеют в 4 раза чаще. Неполная форма встречается в основном у мужчин.
Заболевание развивается еще в детском или юношеском возрасте. Оно характеризуется исчезновением подкожной жировой клетчатки преимущественно в области лица, шеи, верхних отделов грудной клетки, верхних конечностей, подложечной области живота. Одновременно возможно, особенно у женщин, увеличение объема жировой ткани в нижних отделах передней брюшной стенки, поясничной области, ягодиц и бедер. Резистентность тканей к инсулину и связанные с этим осложнения встречаются крайне редко. Приблизительно через 8 лет от начала проявления заболевания у 20% больных развивается мембранопролиферативный гломерулонефрит.
Причина патологии не установлена. Предполагается возможность расстройства функции гипоталамуса мозга, щитовидной железы и др. Но предпочтение отдается аутоиммунной этиологии. Нередко у пациентов с этой патологией выявляются и такие аутоиммунные заболевания, как ювенильный дерматомиозит и системная красная волчанка.
Приобретенная генерализованная форма
Или синдром Лоуренса. Встречается редко (описано всего 80 случаев, в числе которых мужской пол составляет около 33%). Потеря подкожно-жировой клетчатки так же, как и в предыдущем случае, возникает в детском или юношеском, реже – в среднем возрасте. Это происходит на значительных по площади участках в основном лица и конечностей, реже — в области ладоней и стоп и при сохранении, как правило, жировой ткани костного мозга и ретроорбитальной жировой клетчатки. Объем потери внутрибрюшинного жира различный. У большинства больных с детского возраста развиваются черный акантоз, жировая дистрофия печени и у 20% — цирроз печени.
Причиной приобретенной генерализованной формы липодистрофии у 25% пациентов считается редко встречающееся и протекающее в различных формах малоизученное заболевание панникулит, представляющее собой прогрессирующее воспалительное поражение подкожной жировой клетчатки в виде воспалительных узелков, еще у 25% — аутоиммунные заболевания, преимущественно ювенильный дерматомиозит, у остальных 50% — идиопатическая форма. У пациентов с липоатрофией, которая обусловлена панникулитом, по сравнению с остальными больными с приобретенной генерализованной формой, отмечается меньшая выраженность потери жировой ткани, меньшая частота сахарного диабета второго типа и гипертриглицеридемии.
Ограниченные формылиподистрофии
Характеризуются потерей или, наоборот, накоплением (в виде липом) жировой ткани, в основном, на незначительных участках. Значительно реже в процесс вовлекаются большие по площади участки туловища, верхних или нижних конечностей. Патологические изменения, как правило, развиваются в местах инъекционного введения инсулиновых (липодистрофия при диабете) или кортикостероидных препаратов, после длительного механического сдавления, панникулита, а иногда и без видимой причины. Наиболее часто ограниченная липодистрофия ассоциируется с инъекционным лечением диабета.
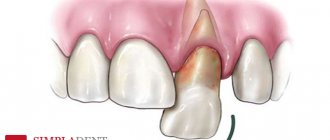
Ограниченное накопление жировой ткани или, наоборот, липоатрофия после инъекций инсулина является специфическим осложнением терапии инсулинозависимого сахарного диабета. Раньше оно встречалось достаточно часто. Однако в настоящее время для терапии диабета широко применяются высокоочищенные биосинтетические человеческие инсулины. В связи с этим случаи липоатрофии стали очень редким осложнением, но формирование липом, то есть накопление жировой ткани в местах инъекций инсулина, является распространенным осложнением среди больных инсулинозависимым диабетом даже с небольшим сроком болезни. Они затрудняют всасывание в кровь введенного инсулина и его метаболизм, чем затрудняют дозирование последнего и увеличивают потребность в препарате, усложняют возможности компенсации диабета.
Участки липодистрофии, образовавшиеся вследствие введения инсулина
Предполагается, что причиной служит некорректная техника инсулиновых инъекций в виде нарушения схемы чередования квадрантов или участков инъекций, несоблюдение расстояний (не менее 10 мм) между инъекциями во избежание повторных травмирований тканей, повторные использования разовых шприцев, повреждение сосудов и нервных окончаний. Иногда причину определить невозможно.
Гиноидная липодистрофия
Или целлюлит, который ВОЗ расценивает не как заболевание, а в качестве естественных возрастных изменений тканей определенных зон тела, преимущественно, у женщин. Эти изменения различной степени выраженности встречаются в среднем у 90% женщин среднего возраста.
Изменения тканей при гиноидной форме происходят в 4 этапа. Механизм развития заключается в формировании в коже коллагеновых волокон высокой плотности, которые образуют септы (перегородки). Последние нарушают микроциркуляцию в мелких кровеносных и лимфатических сосудах, что со временем приводит к застою жидкости и отеку мягких тканей.
Наиболее выраженные изменения отмечаются в третьей стадии, которую определяют выраженное развитие грубых коллагеновых волокон и избыточное неравномерное разрастание жировой ткани, значительное нарушение кожного рельефа, формирование узлов и т. д. На последних этапах появляется значительная болезненность тканей при пальпации, возможны инфекционно-воспалительные процессы, некроз тканей. До этой стадии целлюлит развивается очень редко.
Гиноидная липодистрофия
ЛИПОГИПЕРТРОФИЯ
Липогипертрофия представляет собой утолщенное «каучукообразное» поражение подкожных тканей, которое возникает почти у половины пациентов, применяющих инсулин. У некоторых пациентов поражение может быть плотным или шрамообразным. (рис. 2 Пример липогипертрофии в области живота).
Для выявления липогипертрофии требуется как осмотр, так и пальпация участков инъекций, так как многие поражения скорее могут быть обнаружены на ощупь, чем визуально. Нормальную кожу можно плотно ущипнуть, а при липогипертрофическом поражении нельзя. Липогипертрофии возникают при применении как (при повторных введениях катетера в одно и то же место). Опубликованные данные подтверждают наличие взаимосвязи между возникновением липогипертрофий и применением старых, менее чистых растворов инсулина, отсутствием чередования участков инъекций, использованием для инъекций небольшого участка кожи, повторным введением препарата в одну и ту же область, а также многоразовым применением игл. Иъекции в область липогипертрофий могут усилить ее выраженность. Пациентам не следует выполнять инъекции в области липогипертрофий, так как всасывание инсулина может быть замедленным или неравномерным, что потенциально может усугубить контроль диабета.
Для профилактики и лечения липодистрофий необходимо:
1. Регулярно самостоятельно осматривать участки инъекций инсулина.
2. Показывать места инъекций врачу или медсестре как минимум один раз в год (а лучше при каждом визите).
3. Избегать инъекций в гипертрофированные зоны до тех пор, пока патологически измененные ткани не станут снова нормальными (это может затянуться на период от нескольких месяцев до нескольких лет).
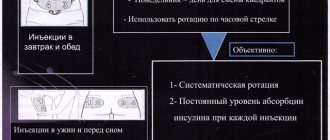
4. Изменять области для инъекций. Запомните! При переходе с липодистрофированного участка к нормальным тканям обычно требуется коррекция дозы вводимого инсулина. Степень изменения дозы варьирует и индивидуальна, поэтому она должна быть основана на частых измерениях уровня глюкозы в крови и консультации с врачом.
5. На сегодняшний день оптимальный терапевтический подход при липодистрофии включает: использование качественных препаратов инсулина, постоянное чередование областей для инъекций, расширение инъекционных зон и отказ от повторного использования игл.
Наследственные липодистрофии
Наследственные липодистрофии встречаются значительно реже приобретенных. Из них наиболее частые формы — это:
- врожденная генерализованная форма, или синдром Берардинелли-Сейпа, являющийся редким аутосомно-рецессивным заболеванием с распространенностью 1:10 млн. человек. Синдром характеризуется, в основном, почти полным отсутствием подкожной жировой клетчатки при хорошо выраженном уже при рождении мышечном контуре, ускоренным ростом, повышенным аппетитом, а в дальнейшем — черным акантозом в шейной области, на туловище и на участках трения кожи; кроме того, часто отмечаются увеличение печени и селезенки, акромегалия;
- семейная частичная липодистрофия, вызываемая точечными мутациями в гене PPAR-гамма — описано несколько случаев;
- липодистрофия, которая ассоциирована с мандибулярной (нижнечелюстной) дисплазией — крайне редкая патология;
- некоторые другие.
Остеопороз и остеопения
Остеопения – это патологическое состояние, характеризующееся уменьшением минеральной плотности костей. Разница между остеопенией и остеопорозом в том, что при остеопорозе потеря костной массы значительно выше, что приводит к повышенному риску переломов костей.
Как часто: Гораздо больше людей с ВИЧ имеют остеопению (60%) нежели остеопороз (10-15%). По этой причине переломы чаще встречаются у ВИЧ-позитивных молодых людей. Считается, что чем ниже вес вашего тела, тем больше риск развития остеопороза.
Лечение: Терапия бисфосфонатами с витамином D и добавками кальция, включая: Фосамакс, Бонвиву, Актонель, Ательвию и Рекласт. Также рекомендуют занятия спортом.