Патогенез
Считается, что в основе мелазмы лежит генетически обусловленные нарушения фотостарения (семейный анамнез в 60% случаев) и воздействие внешних фототоксических факторов — ультрафиолета, составляющих различных лекарств, ароматизированных продуктов, парфюмированных средств, туалетных принадлежностей и косметики. Не полностью изучена роль нервных, сосудистых, стволовых клеток, местных гормональных факторов на стимулирование и активацию меланоцитов. Однако, в основе патологического механизма образования пятен мелазмы могут быть генетические, эндокринные, метаболические, физические, лекарственные, химические и воспалительные аспекты, а также их комбинация.
В основе меланогенеза лежит окислительная полимеризация из белковой матрицы тирозина, диоксифенилаланина или катехоламинов. Нормальное протекание биохимических реакций меланогенеза определяется наличием тирозина, молекулярного кислорода, ионов меди и цинка. При действии тирозиназы тирозин окисляется в ДОФА, из которого в результате реакций окисления и полимеризации образуются эумеланины — черно-коричневые пигменты. Из соединения ДОФА с цистеином (цистеинол-ДОФА) получаются феомеланины, имеющие цвет от желтого до красного.
Для процессов усиления пигментация и формирования пятен хлоазмы характерно чрезмерное производство меланина (темного пигмента) меланоцитами, поглощение кератиноцитами (эпидермальный меланоз), либо отложения его в дерме при кожном меланозе. Меланоцитстимулирующий гормон не принимает участия в данном патологическом процессе. Ключевым ферментом синтеза меланина (меланогенеза) является тирозиназа, поэтому именно воздействие на её уровень влияет на пигментацию. Кроме того, играет роль скорость трансфера (переноса) меланосом в кератиноциты, а также интенсивность смены клеточных популяций в эпидермисе и десквамация.
Введение
Мелазма – это приобретенная гиперпигментация, которая характеризуется двусторонними неравномерными коричневыми пятнами на открытых участках (лицо и реже на предплечьях) [1]. Чаще всего встречается у темнокожих женщин — обычно азиатских или латиноамериканских с III-IV типами кожи по Фитцпатрику. На образование мелазмы влияют различные факторы включая воздействие солнца, женских половых гормонов и генетические аспекты [2]. Патогенез мелазмы сложен, хотя изначально предполагалось, что в нем участвуют только меланоциты. Однако проведенные исследования указывают на более гетерогенный патогенез, включающий взаимодействие кератиноцитов, тучных клеток, нарушения регуляции генов, усиление васкуляризации и разрушение базальной мембраны [3].
Крайне важно, чтобы врачи были знакомы с патогенезом мелазмы, поскольку это может помочь в назначении успешных вариантов комбинированного лечения этого заведомо трудного и рецидивирующего состояния. Целью данного обзора является обобщение более новых аспектов патогенеза и новейших методов исследования.
Обсуждение
Публикации, описывающие патогенез мелазмы, были в основном найдены посредством поиска литературы в базе PubMed. Ключевые слова: мелазма, патогенез, меланогенез, меланоциты, кератиноциты, тучные клетки, ультрафиолетовое (УФ) излучение, базальная мембрана, васкуляризация, простагландины, эстроген, прогестерон, терапевтические средства и транексамовая кислота. Несколько статей были рассмотрены на предмет актуальности с 1981 по 2022 год, также были обработаны ссылки на отдельные статьи. Всего было включено 35 статей, которые включали фундаментальные научные исследования, рандомизированные контролируемые исследования, комментарии и обзоры.
Mеланоциты
Известно, что при мелазме увеличивается продукция меланина. Однако всё еще обсуждается, сопровождается ли это увеличением количества меланоцитов [4, 5]. Конкретные механизмы увеличения отложения меланина до сих пор не выяснены. Было показано, что ультрафиолетовое излучение приводит к усилению регуляции рецепторов меланоцитстимулирующего гормона (от англ. melanocyte-stimulating hormone, MSH), также известных как рецепторы меланокортина-1 (от англ. melanocortin-1 receptors, MC1-R) на меланоцитах, что позволяет лучше связывать гормоны и, следовательно, происходит увеличение выработки меланина [6]. Проопиомеланокортин (от англ.Proopiomelanocortin, POMC) расщепляется с образованием пептидов a- меланоцитстимулирующего гормона (a-MSH) и адренокортикотропного гормона (АКТГ) в ответ на УФ [7].
Когда эти пептиды связываются и активируют MC1-R, они увеличивают уровни протеинкиназы A (от англ. protein kinase A, PKA), которая фосфорилирует элемент ответа цАМФ (от англ. cAMP response element, CREB) (рис. 1). Элемент ответа цАМФ представляет собой фактор транскрипции для другого фактора транскрипции, ассоциированного с микрофтальмией (microphthalmia associated transcription factor, MITF), ключевого регулятора в пути синтеза меланина. MITF контролирует экспрессию тирозиназы, фермента, ответственного за несколько этапов меланогенеза [8]. Также показано, что УФ-излучение эндогенно генерирует 1,2-диацилглицерины (DAG), тип вторичного мессенджера, из фосфолипидов плазматической мембраны меланоцитов через пути фосфолипазы C и D (phospholipase, РLC и PLD). Эти DAG продолжают активировать тирозин и, следовательно, усиливают меланогенез (Рис.1), [9].
Белок-супрессор опухолей р53 также может играть роль в меланогенезе, вызванном ультрафиолетом. Этот белок усиливает выработку POMC в кератиноцитах после повреждения УФ спектра Б (от англ. UVB), что приводит к увеличению синтеза меланина. Кроме того, Белок-супрессор опухолей р53 также увеличивает транскрипцию гепатоцитов ядерного фактора транскрипции-1альфа (от англ. hepatocyte nuclear transcription factor-1alpha, HNF-1 alpha), который индуцирует тирозиназу, что в свою очередь активирует выработку меланина даже в отсутствие кератиноцитов (рис. 1) [8]. Хотя указанные выше пути активируют меланогенез во всей коже, реакция на ультрафиолетовое излучение преувеличена. При мелазме поддерживается повышенная экспрессия a-MSH, увеличивая выработку меланина [7].
Солнечный эластоз и фотостарение
Солнечный эластоз означает накопление аномальной эластической ткани в дерме в результате хронического воздействия солнца или фотостарения. Было обнаружено, что у пациентов с мелазмой высокий уровень солнечного эластоза в пораженной коже. Кроме того, гистологическое исследование показывает, что при мелазме в коже имеются более толстые и более скрученные фрагментированные эластические волокна по сравнению с нормальной кожей [3].
Воздействие ультрафиолета Б может стимулировать кератиноциты и приводить к увеличению количества меланоцитов а, следовательно, продукции меланина за счет секреции различных факторов роста, цитокинов и гормонов, включая индуцибельную синтазу оксида азота (от англ. inducible nitric oxide synthase, iNOS [10]. УФ-излучение также увеличивает выработку плазмина кератиноцитами. Этот фермент приводит к повышению уровня арахидоновой кислоты и a-MSH и, следовательно, стимулирует путь синтеза меланина [11]. Все эти факторы приводят к гиперпигментации пораженной кожи. Кроме того, было высказано предположение, что даже видимый свет может играть роль в патогенезе мелазмы, особенно при темных типах кожи (типы по Фицпатрику IV-VI), посредством взаимодействия с опсином 3 (от англ. opsin 3 sensor) (рис. 1) [12].
Тучные клетки и неоваскуляризация
Количество тучных клеток в коже при мелазме выше, чем в неповрежденной коже [8]. Ультрафиолетовое облучение вызывает высвобождение гистамина из этих тучных клеток, что приводит к последующим эффектам [13]. Связывание гистамина с рецептором H2 активирует путь тирозиназы и стимулирует меланогенез. Это открытие может помочь выяснить связь между воспалительным процессом при ультрафиолетовом излучении и последующей гиперпигментацией [14].
Кроме того, УФ-излучение также увеличивает выработку триптазы тучных клеток, которая активирует предшественники матричной металлопротеиназы (matrix metalloproteinase, ММР). Эти активные ферменты затем разрушают коллаген IV типа и повреждают базальную мембрану. Гранзим Б, высвобождаемый непосредственно тучными клетками, дополнительно повреждает внеклеточный матрикс (ЕСМ). Триптаза также может способствовать солнечному эластозу, вызывая выработку эластина [3].
Наконец, тучные клетки индуцируют гиперваскуляризацию, еще одну важную клиническую находку при мелазме, секретируя белки, такие как фактор роста эндотелия сосудов (от англ. vascular endothelial growth factor, VEGF), фактор роста фибробластов-2 (от англ. fibroblast growth factor-2, FGF-2) и трансформирующий фактор роста-B (от англ. transforming growth factor-B, TGF-B). Эти ангиогенные факторы увеличивают размер, плотность и степень дилатации сосудов в пораженной коже и представляют другую терапевтическую мишень при лечении мелазмы (рис. 1) [2, 3].
Повреждение базальной мембраны
Повреждения базальной мембраны играют ключевую роль в патогенезе мелазмы. Как описано выше, повреждение ультрафиолетом активирует MMP2 и MMP9 , что приводит к разрушению коллагена IV и VI типа в базальной мембране [3]. Кадгерин 11 (от англ. Cadherin 11), молекула адгезии, которая повышается в коже при мелазме, может затем опосредовать взаимодействие между фибробластами и меланоцитами и способствовать меланогенезу [15].
Кадгерин 11 также отвечает за усиление экспрессии MMP1 и MMP2, приводя к дальнейшему разрушению коллагена и накоплению эластина в коже при мелазме. Эти эффекты могут даже не зависеть от ультрафиолетового излучения [15]. Повреждение базальной мембраны также способствует миграции меланоцитов и гранул меланина вниз в дерму, что приводит к персистирующему характеру мелазмы. Таким образом, травма, вызванная лазерами или любой терапией, которая еще больше повреждает базальную мембрану, может усугубить заболевание. Точно так же восстановление базальной мембраны может привести к уменьшению рецидивов (рис. 1) [3].
Кожное воспаление
Длительное ультрафиолетовое излучение вызывает воспаление кожи и активирует фибробласты. Затем эти клетки секретируют фактор стволовых клеток (от англ. stem cell factor, SCF), который может диффундировать и активировать меланогенез в вышележащем эпидермисе [16].
Аналогично, уровни рецепторов фактора роста стволовых клеток, также известные как c-kit, также повышаются при мелазме. Когда c-kit связывается с SCF, активируется путь тирозинкиназы, ответственный за меланогенез [17]. Кожное воспаление также характеризуется повышенным уровнем ЦОГ-2 и простагландинов, дополнительно стимулирующих меланоциты (рис. 1) [18].
Гормональное влияние
Также было показано, что эстроген играет роль в патогенезе мелазмы, что объясняет повышенную распространенность среди женщин в постпубертатном возрасте, пациенток, принимающих оральные контрацептивы и у беременных женщин. Исследования показали увеличение количества рецепторов эстрогена в дерме и рецепторов прогестерона в эпидермисе при мелазме [19, 20].
Связывание эстрогена с его рецепторами на меланоцитах и кератиноцитах может активировать пути тирозиназы и MITF, вызывая синтез меланина [21]. Кроме того, повышенная экспрессия белка PDZK1 (от англ. PDZ domain protein kidney), который регулирует обмен ионов, при мелазме может опосредовать взаимодействие между эстрогенами и ионообменниками для увеличения меланогенеза и переноса меланосом [22]. Влияние эстрогена представляет собой еще одну важную цель в терапии мелазмы.
Новые подходы к терапии
Сложный патогенез и рецидивирующая природа мелазмы затрудняют ее терапию [1]. Традиционно мелазму лечили местно, включая гидрохинон (который ингибирует тирозиназу), третиноин, кортикостероиды и комбинированные крема с различными составами (таблица 1). Гидрохинон долгое время был общепринятым способом лечения, но беспокойство по поводу его побочных эффектов побудило использовать потенциально более безопасные альтернативы. Современные методы лечения включают местные средства, химические пилинги, лазерное и световое воздействие, а также системные средства [23].
Транексамовая кислота (TXA), ингибитор плазмина, приобрела популярность в качестве системной терапии мелазмы и доступна в пероральной, местной и инъекционной формах. Плазмин повышает уровни арахидоновой кислоты и простагландина в кератиноцитах, что приводит к усилению меланогенеза. Кроме того, плазмин освобождает ECM-связанный VEGF, способствуя ангиогенезу [24].
Таким образом, транексамовая кислота является одним из немногих способов лечения неоваскуляризации, присутствующей в мелазме. Недавнее двойное слепое клиническое исследование показало, что местная TXA столь же эффективна, как и гидрохинон, в снижении среднего показателя индекса площади и степени тяжести мелазмы (от англ. Melasma Area and Severity Index, MASI) с меньшим количеством побочных эффектов [25]. В другом плацебо-контролируемом двойном слепом исследовании показано, что пероральная TXA превосходит плацебо при лечении мелазмы средней и тяжелой степени с минимальными побочными эффектами [26].
Последние разработки в области терапии мелазмы включают специфические агенты, нацеленные на различные аспекты патогенеза мелазмы. Были исследованы терапевтические альтернативы традиционным местным средствам, таким как небольшие агенты рибонуклеиновой кислоты (siРНК). Микрофтальм-ассоциированный фактор транскрипции-siРНК в качестве трансдермального пептида-мишени ингибирует тирозиназный путь меланогенеза без существенных побочных эффектов. Этот новый вариант также является перспективным в лечении меланомы и достаточно безопасен для ежедневного использования [27].
Метформин, антидиабетический препарат, который действует путем снижения уровня цАМФ, как было показано, снижает содержание меланина в меланоцитах путем ингибирования нижестоящих путей синтеза [28]. Ингибиторы протонной помпы (ИПП), такие как омепразол, также могут ингибировать меланогенез при местном применении. Предполагается, что ИПП мешают ATP7A, блокируя поглощение меди тирозиназой, что приводит к ее разрушению и, следовательно, снижает меланогенез [29]. Совсем недавно была предложена комбинированная местная терапия, которая объединяет антагонисты эстрогена и VEGF. Данная терапия направленна как на меланогенез, так и на ангиогенез [22].
Лазерное и световое лечение воздействие при мелазме, в том числе интенсивное импульсное излучение, нацелено на избыток пигмента в коже, но не влияет на основные звенья патогенеза заболевания. В результате этого часто встречаются рецидивы, особенно когда лазер используется в качестве монотерапии. Кроме того, лазеры высокой интенсивности могут еще больше повреждать базальную мембрану и «спустить» меланин в дерму, как упомянуто выше [3].
Независимо от выбранного метода лечения защита от солнца имеет решающее значение для предотвращения появления новых очагов поражения и предотвращения ухудшения существующей мелазмы [23]. Пациентам с мелазмой рекомендовано использовать солнцезащитный крем UVA / UVB широкого спектра с SPF30, предпочтительно с физическим блокирующим агентом, таким как оксид цинка или диоксид титана. Также поможет ношение шляп с широкими полями и избегание пиковых часов солнечного света [23]. Недавние исследования показывают, что солнцезащитный крем, который блокирует видимый свет в дополнение к ультрафиолетовому излучению, приводит к еще большему терапевтическому эффекту, а также способен повысить реакцию на традиционные осветляющие вещества, такие как гидрохинон [30].
Заключение
Мелазма – это состояние гиперпигментации лица с разнообразными звеньями патогенеза. Усиленный меланогенез, изменения внеклеточного матрикса, воспаление и ангиогенез – все это играет роль в развитии мелазмы. Многофакторная природа заболевания затрудняет лечение. Кроме того, мелазма может рецидивировать. Лучшее понимание патогенеза является ключом к разработке новых таргетных терапевтических средств.
Классификация
В зависимости от различий окрашенности кожных покровов меланозы разделяются на следующие виды:
- гиперпигментация либо по-другому — гиперхромия характеризуются усилением окраски кожи, ограниченная её форма называется хлоазмой;
- гипопигментация либо гипохромия является ослаблением функции дермальных меланоцитов и проявляется частичным уменьшением интенсивности пигментированности кожи;
- депигментация либо ахромия – это полное отсутствие окраски кожи, возникающее в результате дисфункции дермальных меланоцитов и блокирования образования меланина.
Виды хлоазмы
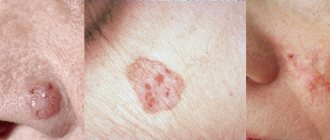
С учетом повышенного уровня меланина гиперпигментированные пятна разделяют на эпидермальные, кожные и смешанные, затрагивающие как эпидермальный так и дермальный слой.
В зависимости от локализации и особенностей хлоазма бывает:
- центрофациальная – пятна расположены на лбу, щеках, на верхней губе;
- мандибулярная — на линии подбородка и подбородке;
- молярная – при расположении в области проекции моляров и на щеках (в 50-80% случаев);
- экстралицевая – поражены кожные покровы предплечий, декольте и других зон, подвергающихся солнечному воздействию, еще называется лентиго и характерна для старческого возраста и любительниц соляриев.
Что такое мелазма
Мелазма — это нарушение пигментации кожи, вследствие которого образуются серые, синеватые или коричневые пятна, как правило, с четким контуром. Они доброкачественные и никакой опасности для организма не представляют. От того, насколько глубоко находится пигмент, зависит степень сложности лечения. Так, например, если пятна в эпидермисе, самом поверхностном слое, избавиться от них будет легче всего. Но если пигмент пронизывает всю кожу или частично затрагивает глубокие слои (такие типы заболевания называются дермальными и смешанными), осветлить эти участки будет гораздо сложнее.
Instagram content
This content can also be viewed on the site it originates from.
Причины
Причины патологических изменений кожной пигментации могут быть:
- Внешние – к ним относится избыток солнечного излучения, так как оно является непосредственным катализатором формирования апигментации либо гиперпигментации. Поэтому крайне важным оказывается частота использования фотосенсибилизирующих средств, например, имеющихся в наружных косметических препаратах, а также прием пероральных фотосенсибилизаторов, такие риски есть и у беременных женщин и в период перименопаузы, а также принимающих гормональные препараты, контрацептивы содержащие эстроген и прогестерон, использовавших внутриматочные спирали, имплантаты или заместительную гормональную терапию либо страдающие от различных хронических заболеваний ЖКТ и опухолей яичников.
- Внутренние причины появления пятен мелазмы сводятся к генетической предрасположенности.
Когда возникает хлоазма?
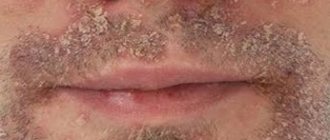
Причиной хлоазмы может быть расстройство функций яичников либо глистная инвазия. При этом чаще всего поражения возникают на лице и в особенности — вокруг рта (хлоазма фото на лице). Наиболее характерна хлоазма для легко загорающих людей и от природы имеющих коричневую кожу (фототипы кожи по Фитцпатрику III, IV), в более редких случаях она может встречаться у светлокожих людей (типы по Фитцпатрику I, II), а также с азиатским и африканским фототипами (по Фитцпатрику V, VI).
Фототипы по Фицпатрику
Кахексическая хлоазма (как на фото на теле) является тяжёлой формой гиперпигментации, в своей основе которой лежат онкологические процессы и различные изнуряющие болезни, в том числе малярия, туберкулез и цирроз печени.
Хлоазма на теле
Оглавление
- Этиология и патогенез
- Клинические проявления
- Принципы лечения
Мелазма (хлоазма, маска беременности, меланодермия, melasma, chloasma) — это хроническая рецидивирующая приобретенная дисхромия, обусловленная повышенной активностью эпидермально-меланиновых единиц. Эпидермально-меланиновая единица представляет собой объединение, которое состоит из одного меланоцита и нескольких кератиноцитов, способствуя переносу гранул пигмента из меланоцита в окружающие его кератиноциты.
В нашей компании Вы можете приобрести следующее оборудование для лечения мелазмы:
- M22 (Lumenis)
- Fraxel (Solta Medical)
Мелазма возникает на участках кожи, которые подвергаются выраженной и/или регулярной инсоляции, чаще у женщин репродуктивного возраста. Она негативно влияет на качество жизни из-за высокой распространенности, поражения видимых областей лица и тела у молодых пациентов и относительной резистентности к терапии. Мелазмой страдают в основном женщины (90% случаев) любой расы, но чаще с темными фототипами кожи (IV–VI). Средняя распространенность заболевания в популяции колеблется от 8,8% до 40%. По некоторым данным, вероятность появления мелазмы во время беременности составляет 15–50%.
Хлоазмой называют мелазму, возникшую при беременности («маска беременности»). Слово «хлоазма» происходит от греческого «chloazein» (зеленый), тогда как «мелазма» — от греческого «melas» (черный). Поскольку хлоазма никогда не бывает зеленого цвета, правильнее называть ее мелазмой.
Симптомы
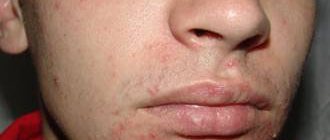
Мелазма или хлоазма представляет собой симметрично расположенные различной формы, резко очерченные пигментные пятна желто-бурого или тёмно-желто-серого цвета. Они могут со временем сливаться в более крупные. Места локализации: лоб, веки, виски, щеки вплоть до обезображивания всего лица. Кроме того, пятна хлоазмы могут возникать на коже вокруг сосков и на вульве. В отличие от веснушек пятна хлоазмы имеют четкую очертанность и более значительные размеры.
В весенне-летний период хлоазма может выглядеть ярче, а в зимнее время — несколько бледнеть. Для пятен не характерно шелушение или зуд и в общем они бессимптомные, но они могут приобретать хроническое течение и сохраняться до конца жизни.
Мелазма как результат фотостарения
Возникновение пигментных пятен на лице — частая проблема женщин после 30. И хотя они не доставляют неудобств, местных или системных симптомов, но как эстетический изъян привносят психологический дискомфорт.
Хлоазма на лице у женщины
Мелазма вызывает развитие одиночных или множественных пятен неправильных очертаний тёмно-коричневого цвета и других его оттенков как на фото (мелазма на лице женщины).
Если мелазма локализована на щеках и сочетается с телеангиэктазиями, то это может быть свидетельством поражения печени.
Анализы и диагностика
При диагностике важны данные клинического анамнеза, осмотра, возможно при помощи лампы Вуда, а также дерматоскопии и биопсии. Гистологическая картина может быть выражена в виде:
- меланин откладывается в базальных и супрабазальных кератиноцитах, выявляются сильнодендритные (разветвленные) и интенсивно пигментированные меланоциты;
- меланофаги с меланинином;
- солнечный эластоз на фоне фрагментации эластичных волокон;
- сосуды увеличены, ангиогенез усилен.
Для отслеживания реакции на лечение используют метод серийных фотографий и различных индексов тяжести, включая индекс площади и тяжести мелазмы (MASI) или модифицированный MASI.
Лечение народными средствами
Существует множество народных рецептов для улучшения состояния и цвета кожи лица, ведь издревле бледность была признаком благородства. Сейчас, чтобы сделать лицо светлее женщины используют такие средства как:
- перекись водорода в сочетании с пивными дрожжами и нашатырным спиртом ( 2:1:1) отлично подходит для точечного нанесения на пятна, эффект наступает примерно через 15 минут;
- зелень петрушки с лимонным соком и медом (15, 5 и 5 г соответственно) – достаточно подержать такую маску 20 минут для тонизирования кожи, достижения выраженного антивозрастного эффекта и снятия усталости;
- кисломолочные напитки – кефиры, йогурты, сметана и т.д. вместе с хлопьями обладают известным мягким отбеливающим, питающим и отшелушивающим эффектом.
Как проходит лечение мелазмы на фракционном лазере?
- Лечение мелазмы фракционным лазером проводится под местной анестезией кремом с Лидокаином.
- Перед нанесением на кожу анестетика требуется очищение лица от макияжа.
- Обезболивающий крем должен оставаться на коже не менее 40 минут.
- После подготовки проводится сканирование пораженных участков кожи лучом лазера.
- Процедура лазерной обработки обычно проходит комфортно, выраженного дискомфорта не отмечается.
- Продолжительность сеанса составляет 20-30 минут.
- После обработки отмечается стойкое покраснение кожи лица и легкая отечность.
Диета при мелазме и хлоазме
Диета при гормональном сбое у женщин
- Эффективность: лечебный эффект через 3 недели
- Сроки: постоянно
- Стоимость продуктов: 1400-1500 рублей в неделю
На формирование мелазмы значительно влияет гормональный фон организма, поэтому помимо внешнего лечения проблемы следует сдать анализы, проконсультироваться у эндокринолога, а также заняться нормализацией питания и сна – двух основополагающих аспектов здоровья. При этом важно отказаться от вредных привычек и алкоголя.
Меню следует выбирать сбалансированное и полноценное, обеспечивающее тело в ежедневно необходимых белках, жирах, углеводах, витаминах и минералах. Чтобы рацион был максимально здоровым:
- пейте 1,5-2 л чистой воды;
- съедете достаточное количество белков, получая их из диетического мяса, яиц, молоко- и морепродуктов, а также бобовых;
- обеспечьте себя витаминами и клетчаткой — ешьте побольше свежих салатов, фруктовых нарезок, пейте соки, ягодные морсы и компоты;
- не забывайте про полезные жиры – хорошими перекусами считаются орехи, семена и на столе 2-3 раза в неделю должны быть рыба;
- не поддавайте продукты жарке, копчению, переперчиванию, откажитесь от магазинных соусов и любых «пакетированных продуктов»;
- углеводы могут быть полезными – это каши, цельнозерновая выпечка и макаронные изделия, натуральные сладости типа натуральной пастилы, мармелада и нуги.