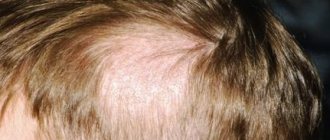
Что такое отрубевидный лишай
Отрубевидный, или разноцветный лишай — это хроническая болезнь кожи, имеющая грибковую природу. Проявляется в виде специфически пигментированных пятен различного размера и оттенка, без признаков воспаления. Чаще всего зоны, пораженные отрубевидным лишаем, располагаются на теле (спине, животе, шее, плечах) и волосистой части головы. Наиболее подвержены заболеванию представители обоих полов в молодом возрасте, наименее — дети младше 7 лет.
Внешние проявления болезни обычно не вызывают беспокойства, поэтому часто воспринимаются, как безобидные косметические дефекты. По этой причине патология становится хронической: пятна периодически появляются, затем исчезают, а спустя некоторое время под воздействием провоцирующих факторов болезнь снова обостряется.
Как выглядит лишай у человека
Внешнее проявление патологии очевидно – лишай сопровождается рядом признаков:
- сыпь в виде пятен разной окраски – красной, розовой, коричневатой, желтой;
- зуд, жжение, неприятные (болезненные) ощущения;
- чешуйки, пузырьковые образования на пятнышках;
- проплешины на голове в области волосяного покрова (стригущая форма);
- повышение температуры (редко);
- недомогание, вялость.
Симптомы заболевания
При заражении отрубевидным лишаем возбудители болезни размножаются в поверхностных слоях кожи, нарушая нормальную работу клеток. В первую очередь страдают меланоциты, отвечающие за выработку пигмента меланина, благодаря которому кожные покровы и имеют ту или иную окраску. А значит, под воздействием патогенных микроорганизмов пораженные участки приобретают нехарактерный, болезненный оттенок. Отсюда и второе название отрубевидного лишая — разноцветный.
К основным симптомам отрубевидного лишая относятся:
- Пятна желтого, кофейного, алого или темно-бурого оттенков, расположенные преимущественно на спине, голове и шее, плечах и животе. У детей они также появляются на конечностях, в подмышечных впадинах и на волосистой части головы. Пораженные участки могут быть разных размеров, но обычно их величина не превышает 1 см. В дальнейшем пятна сливаются между собой, образуя существенные по величине участки пораженной кожи.
- Отсутствие признаков воспаления в виде красноты, отеков, гиперемии и болезненности при прикосновении.
- Выраженное шелушение кожных покровов на зараженных участках, усиливающееся при прикосновении.
- Отсутствие загара на пораженных областях.
Для отрубевидного лишая не характерны зуд и неприятные ощущения, поэтому проявления болезни пациенты часто ошибочно принимают за незначительные косметические дефекты, откладывая визит к врачу и полноценное лечение.
Зудеть и чесать такие пятна начинают только в случае присоединения вторичной инфекции.
Причины развития
Разноцветныйлишай — это разновидность грибковых поражений кожи, из-за которых страдают роговой слой эпидермиса и волосяныефолликулы. Его возбудителями являются два вида грибов, причем заражение возможно только при длительном и близком контакте с больным. И в этом случае большую роль играют провоцирующие факторы. К ним относятся:
- ослабление иммунитета;
- гипергидроз;
- нарушение работы сальных желез;
- заболевания эндокринной системы (ожирение, сахарный диабет, синдром Иценко-Кушинга и т. д.);
- гормональный дисбаланс на фоне беременности, менопаузы или приемагормоносодержащих препаратов;
- вегето-сосудистая дистония;
- злоупотребление антибактериальными средствами личной гигиены;
- избыточное воздействие ультрафиолетовых лучей (интенсивный загар, частое посещение солярия) и регулярный перегрев тела.
Примечательно, что пациенты с отрубевидным лишаем старше 60 лет встречаются крайне редко. Это связано с естественными возрастными изменениями кожи, которые делают их менее восприимчивыми к возбудителям болезни.
У детей младше 10 лет основными причинами заражения отрубевидным лишаем являются пренебрежение правилами личной гигиены или неверный уход за кожей. В этом возрасте при сохранных защитных функциях кожных покровов организм самостоятельно справляется с атакующими его патогенными микроорганизмами, поэтому развитие болезни не происходит. Но ближе к подростковому возрасту, когда начинаются гормональные перестройки, восприимчивость организма к бактериям, вирусам и грибкам увеличивается, поэтому дети старше 10 лет заражаются разноцветным лишаем наравне со взрослыми.
ПРОСТОЙ ГЕРПЕС (ПРОСТОЙ ПУЗЫРЬКОВЫЙ ЛИШАЙ)
This paper outlines the present-day concepts of the pathogenesis of herpes simplex, describes its main clinical manifestations, and considers its therapy. В.Н. Гребенюк, доктор мед. наук, проф., зав. отделением детской дерматологии Центрального научно-исследовательского кожно-венерологического института Минздрава РФ. V.N. Grebenyuk, professor, MD, Head, Department of Pediatric Dermatology, Central Research of Dermatovenereologic Institute, Ministry of Health of the Russian Federation. П
ростой герпес представляет собой серьезную медико-социальную проблему. Это одна из самых распространенных вирусных инфекций человека, нередко отличающаяся упорным хроническим течением, поражающая различные органы, системы и ткани. По данным ВОЗ, около 70% населения нашей планеты инфицировано вирусом простого герпеса (ВПГ) и примерно у 10 — 20% инфицированных имеются те или иные клинические проявления герпетической инфекции. ВПГ — преимущественно дерматонейротропный ДНК-содержащий вирус, обладает также тропизмом и к другим тканям, его размер — 150 — 300 нм. Вирион, кроме ДНК, состоит из икосаэндрического капсида и внешней оболочки, содержащий липиды. Размножается внутриклеточно (в ядре и цитоплазме) с 14-часовым циклом репродукции. При остром инфекционном процессе из разрушающихся клеток высвобождаются дочерние вирионы. ВПГ-инфекция может быть причиной спонтанных абортов, гибели плода и врожденных уродств. С вирусом герпеса связывают возможность развития рака шейки матки и некоторых сердечно-сосудистых заболеваний. Различают два антигенных типа ВПГ-I и ВПГ-II, которые вызывают поражения кожи и слизистых оболочек различных локализаций, что обусловливается местом внедрения вируса обычно контактным путем (коитус, поцелуи, через предметы обихода). Источником инфекции могут быть не только больные герпесом, но и вирусоносители, не имеющие симптомов герпеса.
| Рис. 1. Герпетические поражения лица. а — лба, век, переносицы; б — щеки; в — губ и подбородка. |
Через 3 — 4 нед после инфицирования в организме образуются антитела к ВПГ, уровень которых остается относительно постоянным в течение всей жизни человека независимо от формы инфекции — манифестной или латентной. У подавляющего большинства людей инфекция протекает бессимптомно или субклинически и лишь у части инфицированных проявляется клинически. Проникнув в организм, вирус герпеса лимфогенным, гематогенным или неврогенным путем достигает определенного регионарного чувствительного ганглия (спинального или черепного), где постоянно персистирует. Латентное состояние вируса основано на биологическом равновесии между микро- и макроорганизмами. Под воздействием разнoобразных провоцирующих факторов (психоэмоциональное возбуждение, интоксикация, перегревание и др.) возникает редицив болезни, обусловленный реактивацией латентного ВПГ, что приводит к формированию рецидивирующего заболевания. Диапазон клинических проявлений заболевания — от вирусоносительства до генерализованных форм — определяется как биологическими свойствами возбудителя, так и реактивностью хозяина. У большинства людей иммунные механизмы, в основном клеточные, поддерживают латенцию ВПГ. Но у части инфицированных противовирусная резистентность оказывается несостоятельной и возникают рецидивы. Существуют две гипотезы, которые допускают развитие рецидивов на основе как статического, так и динамического состояния вируса. Согласно первой гипотезе, вирус находится в клетках паравертебрального сенсорного ганглия в интегрированном или свободном непродуктивном состоянии. Под влиянием «пускового фактора» вирус, активируясь, перемещается из ганглия по аксону периферического нерва в эпителиальные клетки, где реплицируется. Предполагается, что этому способствуют восприимчивость клеток и ослабление иммунного контроля. Согласно гипотезе динамического состояния, репликация и выброс из ганглия небольших количеств вируса происходят постоянно. Достигая по нерву кожи, ВПГ вызывает микрофокусы инфекции, которые сдерживаются механизмами защиты, что предупреждает рецидивы или ослабляет их проявления. На развитие рецидивов влияет также состояние местного иммунитета. Его угнетение создает условия для репликации достигшего кожи вируса. Иммунная система играет важную роль в сдерживании распространения герпетической инфекции в организме. Иммунная защита определяется взаимодействием и комплексным участием специфических и неспецифических факторов. Основное место в этой системе принадлежит Т-клеточным механизмам иммунитета. Значительную роль в поддержании местного иммунитета и предупреждении диссеминации инфекции играют мононуклеарные фагоциты и нейтрофилы. На защитные функции организма и сохранение его гомеостаза большое влияние оказывает также способность клеток вырабатывать интерферон.
Рис. 2. Герпетический панариций.
| Рис. 3. Проявления герпеса. а — на ладонной поверхности кисти; б — на бедре; в — на ягодицах |
Заболевания, обусловленные ВПГ, отличаются большим клиническим разнообразием локализации, тяжести течения, особенностями клинических проявлений. Первичный герпес обычно возникает после первого контакта с ВПГ. Чаще он наблюдается в детском возрасте на фоне сниженного иммунного статуса, в частности при отсутствии или низком содержании специфических гуморальных антител. Его отличает высокая интенсивность клинических симптомов. Инкубационный период продолжается несколько дней. Первичный герпес у новорожденных вследствие гематогенной диссеминации приобретает системный характер, поражая ЦНС и внутренние органы. Для заболевания характерно герпетическое поражение полости рта, глаз, печени, бронхов, легких, мозга. Обычно заболевание возникает остро в первые дни после рождения и проявляется анорексией, диспепсическими расстройствами, судорогами, септическим состоянием, отмечаются температура тела (39 — 40° С), диссеминированная герпетическая сыпь на коже и слизистых; нередки летальные исходы в первые 2 нед болезни. У детей, перенесших генерализованный герпес, наблюдаются нервно-психические осложнения. Герпетиформная экзема Капоши — еще одна тяжелая разновидность герпеса. Встречается преимущественно у детей. Возникает обычно у больных атопическим дерматитом, экземой, другими дерматозами, при которых имеются повреждения кожи. Источником заболевания могут быть больные герпесом в стадии обострения. У взрослых заболевание может быть связано с рецидивом герпеса губ или другой клинической формы. Герпетиформную экзему Капоши характеризуют внезапное начало (озноб, недомогание, температура тела до 39 — 40° С в течение 1 — 1,5 нед), обильная везикулезная сыпь на обширных участках кожного покрова, болезненный регионарный лимфаденит. Высыпания появляются приступообразно в течение 2 — 3 нед с интервалами в несколько дней. Нередко одновременно с поражениями кожи в инфекционный процесс вовлекаются слизистые оболочки полости рта, глотки, трахеи, глаз. Сгруппированные и диссеминированные везикулы вскоре превращаются в пустулы. В центре элементов сыпи часто имеются пупковидные западения. После отторжения корок на везикулопустулах остается вторичная эритема. Субъективно сыпь сопровождается зудом, жжением, болезненностью кожи. Нередки регионарные лимфадениты. Больные подлежат госпитализации в инфекционную больницу или боксы клинической больницы. При тяжелых формах в патологический процесс могут вовлекаться нервная система, глаза и внутренние органы. Рецидивы герпетиформной экземы Капоши редки, отличаются меньшей продолжительностью и ослабленными клиническими проявлениями.
| Рис. 4. Генитальный герпес. а — пузырьковые проявления; б — эрозивно-язвенные проявления. |
Самой частой клинической формой первичной инфекции является острый герпетический стоматит.
Чаще наблюдается у детей первых лет жизни, у взрослых встречается редко. У ослобленных детей диссеминация вируса может приводить к висцеральной патологии (в частности, к гепатиту) и к летальному исходу. Острый герпетический стоматит, возникая после примерно недельного инкубационного периода, характеризуется бурной клинической картиной. Озноб, высокая температура тела (до 39° С), болезненные везикулезно-эрозивные высыпания в полости рта, головная боль, общее недомогание, сонливость — вот перечень основных симптомов этого заболевания. Высыпания чаще располагаются на слизистой щек, десен, неба, губ, языка, реже — на мягком и твердом небе, небных дужках и миндалинах, переходят на кожу вокруг рта. Высыпания вначале имеют вид сгруппированных везикул на фоне эритематозно-отечных островков слизистой оболочки. Прозрачное содержимое элементов через 1 — 2 дня мутнеет, покрышки везикул разрушаются, образуются эрозии. При этом регионарные лимфатические узлы почти всегда увеличены и болезненны. Регрессирование процесса обычно наступает через 2 — 3 нед. Рецидивы герпетического стоматита, как правило, проявляются слабее и разрешаются раньше. Простой герпес чаще встречается как рецидивирующая форма. Клинические проявления по сравнению с первичным герпесом менее выражены и не столь продолжительны. Наиболее часто высыпания располагаются на лице (губах, щеках, носу), конъюнктиве и роговице глаз, на половых органах и ягодицах. Заболевание может продолжаться много лет, рецидивировать с разной частотой — от нескольких раз в год до нескольких раз в месяц. В редких случаях процесс принимает перманентный характер, когда новые высыпания возникают на фоне еще не разрешившихся предыдущих поражений. Особенно тягостны частые рецидивы генитального герпеса. Локализация герпетических поражений определяется местом внедрения вируса. Появлению сыпи предшествуют продромальные симптомы (жжение, зуд, покалывание и другие ощущения). Сгруппированные везикулы диаметром около 2 мм возникают на фоне эритемы. Прозрачное содержимое вскоре мутнеет, ссыхается в бугровато-желтоватые корки. При разрыве везикул образуются фестончатые эрозии. Дно их мягкое, красноватое, поверхность гладкая, влажная. Часто возникают регионарные слегка болезненные лимфадениты тестоватой консистенции. Высыпания разрешаются за 1 — 2 нед, оставляя красновато-буроватые пятна. При присоединении микробной инфекции продолжительность рецидивов увеличивается. Известны атипичные формы простого герпеса: абортивная, зостериформная, диссеминирванная, геморрагически-некротическая, мигрирующая, элефантиазоподобная, язвенная, рупиоидная. Абортивная форма возникает на участках кожи с уплотненным роговым слоем и проявляется едва заметными папулами. К абортивным проявлениям заболевания относят также эритематозную и пруригинозно-невротическую формы, характеризующиеся локальными субъективными расстройствами без типичных высыпаний. Отечная форма обычно располагается на участках кожного покрова с рыхлой подкожной клетчаткой (веки, губы) и характеризуется выраженным отеком тканей. Зостериформный простой герпес локализуется по ходу какого-либо нерва на конечностях, туловище, лице и сопровождается невралгиями, головной болью и общей слабостью. При диссеминированной форме заболевания сыпь одновременно появляется на отдаленных друг от друга участках кожного покрова. Мигрирующая форма рецидивирующего герпеса характеризуется сменой локализации поражений. При геморрагической и геморрагически-некротической формах в содержимом везикул определяется примесь крови и развивается некроз. Элефантиазоподобная форма заболевания характеризуется выраженной отечностью с последующим развитием стойкой слоновости в очаге поражения. Хронический кожный простой герпес — крайне редко встречающаяся клиническая форма. Она наблюдается у больных с иммунодефицитом и характеризуется перманентными активными проявлениями инфекции. Возникают стойкие язвенные очаги поражения диаметром до 2 см. Язвенная форма простого герпеса характеризуется развитием язвенных поражений, что связывают с ослаблением иммунобиологических механизмов защиты больного и повышенной вирулентностью штамма вируса. Для этой клинической разновидности герпеса характерно образование язв на месте мокнущих везикул и слившихся эрозий. Дно язв мягкое, розово-красного цвета, иногда с серовато-желтоватым налетом. В первые дни заболевания выражены локальная болезненность и жжение. Иногда высыпаниям сопутствует паховый лимфаденит. Рупиоидная форма простого герпеса обычно локализуется на лице. Она обусловлена пиогенным инфицированием с развитием трещин и слоистых корок. Рецидивы повторяются по несколько раз в год. Сыпь часто сопровождается болезненностью и увеличением регионарных лимфатических узлов. При герпесе рук процесс чаще располагается на дистальных участках кистей. Ограниченные очаги поражения представлены единичными плотными пузырьками, сопровождающимися выраженной болезненностью. Наиболее часто встречающейся разновидностью простого герпеса является герпес лица. У большинства людей это спорадические очаговые везикулезные высыпания, часто разрешающиеся в течение 1 нед. При тяжелом течении процесс захватывает обширные поверхности лица — нос, щеки, лоб, кожу и красную кайму губ. Генитальный герпес занимает значительное место в структуре герпетических заболеваний. Этиологически его возникновение одинаково часто связывают с типами ВПГ-I и/или ВПГ-II. Инфицирование одним типом вируса не препятствует возникновению инфекции ВПГ другого типа, что приводит к образованию промежуточных («двойных») антител. Смешанная инфекция ВПГ-I и ВПГ-II — довольно частое явление. Нередкое выделение ВПГ-I, который ранее считали возбудителем негенитальных форм герпеса, при генитальном поражении обусловлено распространенностью орогенитальных контактов. Генитальный герпес отличается вариабельностью клинической картины и склонностью к хроническому рецидивирующему течению. У мужчин ограниченные герпетические высыпания часто локализуются на внутреннем листке крайней плоти, в заголовочной борозде, реже на головке и стволе полового члена. У женщин чаще поражаются малые половые губы, клитор, шейка матки, промежность и бедра. Высыпания (везикулы, эрозии, язвы, трещины) на фоне эритемы и отечности обычно болезненны, сопровождаются также зудом, ощущением напряжения и тяжести в промежности. Примерно у трети больных имеется паховый лимфаденит. При вовлечении в патологический процесс слизитой оболочки уретры появляются серозные выделения из уретры и болезненность при мочеиспускании. Источником инфекции в случае генитального герпеса обычно является больной в острой стадии болезни, им также может быть вирусоноситель, учитывая возможность бессимптомного персистирования ВПГ в мочеполовом тракте у мужчин и в канале шейки матки. Инкубационный период при первичном генитальном герпесе продолжается от одного до нескольких дней. Клинически первичный генитальный герпес имеет более тяжелое и продолжительное течение. Локализация высыпаний на половых органах и прилежащих к ним местах определяется воротами вирусной инфекции. Рецидивирующее течение генитального герпеса наблюдается у большинства инфицированных. Провоцирующими факторами служат разнообразные воздействия — психоэмоциональные переживания, переохлаждения, менструация, метеоклиматические колебания, другие факторы, нарушающие состояние биологического равновесия организма, способствующие снижению иммунного ответа и активации ВПГ. Клиническая картина, количество выделяемого больным вируса и связанная с ним инфекционность больше выражены при первичном герпесе, чем при рецидивирующем заболевании. Возможные осложнения простого герпеса: присоединение вторичной бактериальной инфекции, реинфекция выделяющимся вирусом других эпителиальных покровов, неврологичсекие проявления (асептический менингит, поперечный миелит), энцефалиты, диссеминированная инфекция внутренних органов, психосоциальные последствия (психологическая неустойчивость). Риск развития цервикального рака в 2 раза выше у женщин, серопозитивных на вирус папилломы человека типов 16/18 и инфицированных ВПГ-II.
Диагностика
Диагноз простого герпеса, прежде всего его генитальной формы, в большинстве случаев основывается на клинической картине. Сложности возникают при атипичных проявлениях герпеса. При этом важно тщательно собрать анамнез, обращая внимание на рецидивы, сопровождающиеся зудом, жжением, неэффективность антибиотикотерапии. Кроме того, у больного могут быть склонность к простудным заболеваниям, общая слабость, недомогания, субфебрильная температура, депрессивное состояние. Для рецидивирующего герпеса характерны волнообразное течение болезни — смена рецидивов ремиссиями. У женщин рецидивы герпеса могут быть связаны с определенными фазами менструального цикла. Возникновение эрозий и язв на половых органах симулирует сифилитические поражения. Наиболее выражено это сходство при присоединении вторичной микробной инфекции, а также при нерациональной терапии. Постановка диагноза генитального герпеса осложняется тем, что ВПГ нередко ассоциируется с некоторыми резидентными микроорганизмами аутофлоры: хламидиями, стрепто- и стафилококками, гарднереллой и другими, что может определять возникновение смешанных инфекций. Кроме того, поскольку герпес может передаваться половым путем, необходимо обследование пациента для исключения других заболеваний, передающихся половым путем, в том числе сифилиса и СПИДа. В сложных случаях, когда клинических данных недостаточно, возможна лабораторная диагностика. Существует ряд специфических лабораторных исследований для распознавания ВПГ-инфекции: выделение ВПГ в культуре клеток, включая типирование ВПГ-I и ВПГ-II, тесты для определения антигена или ДНК ВПГ при помощи полимеразной цепной реакции; серологические тесты — реакция связывания комплемента, ИФА, непрямая реакция иммунофлюоресценции, реакция обратной пассивной гемагглютинации, белок-специфичные иммунные тесты (иммуноблоттинг), цитологическое исследование (выявление в соскобе из очага поражения многоядерных гигантских клеток).
Лечение
Лечение рецидивирующего герпеса остается непростой задачей, которая не всегда решается эффективно. Добиться определенного успеха возможно, если на разных этапах болезни проводить комплексное этиологическое и патогенетическое лечение, направленное, с одной стороны, на угнетение возбудителя инфекции, а с другой — на повышение иммунной реактивности организма. При выборе лечения следует учитывать стадию заболевания. При рецидивах показаны интерферон, противовирусные химиопрепараты, коревой иммуноглобулин, человеческий нормальный иммуноглобулин, левамизол, аскорбиновая кислота, дезоксирибонуклеаза, аппликации 0,05% раствора сульфита цинка, в межрецидивный период — герпетическая и полиомиелитная вакцины, пирогенал. Этиологическую направленность имеют противовирусные химиопрепараты, которые более эффективны при использовании в первые часы и дни появления высыпаний. Среди них отечественный препарат бонафтон, который применяют внутрь по 50 — 150 мг/сут в течение 5 — 7 дней при рецидивах. Одновременно с таблетированной формой можно назначать 0,5% бонафтоновую мазь. Ее наносят на очаги поражения открытым способом при появлении признаков рецидива и легко втирают в кожу 2 — 3 раза в день в течение 5 — 7 дней. Побочные явления, наблюдающиеся у отдельных больных, — недомогание, жидкий стул, дерматит. Эффективен ацикловар (зовиракс), отличающийся низкой токсичностью и избирательностью в отношении ВПГ. Препарат используют внутривенно, перорально и местно. Он дает выраженный терапевтический эффект при герпетиформной экземе Капоши. Внутривенно ацикловир вводят из расчета 20 мг на 1 кг массы тела в сутки. Однако препарат не предотвращает рецидивов герпеса, инфекцию новорожденных или заражение других людей. Лечение больных рецидивирующим герпесом ацикловиром по 0,1 — 0,2 г 5 раз в день в течение 5 дней при рецидивах сокращает сроки разрешения высыпаний, уменьшает выраженность субъективных ощущений, сглаживает клинические проявления и снижает степень выделения вируса. Профилактическое назначение препарата по 0,1 — 0,2 г 4 раза в день в течение 6 — 12 нед снижает продолжительность рецидивов и ослабляет клинические проявления. Другие химиопрепараты: фамцикловир, алпизарин (2 и 5% линимент), Viru Merz Serol, 1% оксолиновая мазь, хевизос, рибавирин (виразол). Определенный лечебный эффект дают иммунокорригирующие препараты (миелопид, полудан, арбидол), применяемые как в качестве монотерапии, так и в комплексном лечении. Миелопид (0,003 г в 2 мл физиологического раствора) вводят внутримышечно 1 раз в 3 дня ( 5 инъекций на курс). Лечение проводят двумя курсами с интервалом 7 — 10 дней. Полудан вводят подкожно в область предплечья через день по 100 мкг, на курс 1000 мкг. Арбидол назначают по 0,2 (2 таблетки) 3 раза в день — 5 дней с 2-дневным перерывом, а затем на протяжении 3 нед по 0,1 г (1 таблетка) 1 раз в неделю. Используют также нуклеинат натрия внутрь по 0,5 — 1 г/сут в 2 — 3 приема ежедневно в течение 2 — 4 нед. Тактивин применяют для купирования рецидивов и с профилактичсекой целью. Препарат вводят подкожно по 100 мкг через день, 8 — 10 инъекций. В межрецидивный период назначают по 50 мкг через день, курс из 5 инъекций повторяют каждые 3 — 6 мес. Проводится также курсовое (4 — 5 инъекций) лечение тимоптином, который вводят подкожно по 100 мкг каждые 3 — 4 дня. Курсы повторяют через полгода.
Наружное лечение
Противовирусные мази, кремы, помада ускоряют эпителизацию эрозий, уменьшают или снижают субъективные ощущения в очагах поражения. Локальное применение того или иного противовирусного препарата при лечении герпетических поражений в течение 5 — 7 дней укорачивает сроки регрессирования, использование 2 — 3 раза в неделю в межрецидивный период позволяет удлинять ремиссию. Ингибирующее воздействие на ВПГ оказывает интерферон, который наносят на кожу и легко втирают в течение 4 — 7 дней. В процессе лечения противовирусные препараты при рецидивах целесообразно чередовать. Человеческие интерфероны эффективны при лечении рецидивирущего герпеса в продромальный период и при появлении первых признаков рецидивов. Мазь наносят на очаги поражения 2 — 4 раза в день и легко втирают, лечение продолжают в течение недели. Применение интерфероновой мази в межрецидивный период удлиняет ремисии, прерывает развитие рецидивов. С целью профилактики рецидивов при часто рецидивирующих формах герпеса больным, у которых проводимое лечение малоэффективно, назначают герпетическую вакцину. Противопоказанием к ее введению служат поражения паренхиматозных органов, сахарный диабет, гипертоническая болезнь II и III стадии, декомпенсированная сердечная недостаточность, острые инфекции и аллергические заболевания. Препарат вводят в межрецидивный период внутрикожно по 0,2 — 0,3 мл в область сгибательной поверхности одного из предплечий. Первые 5 инъекций делают через 3 — 4 дня, последующие 5 доз вводят после 2-недельного перерыва (1 раз в 5 — 7 дней). Эти 10 инъекций составляют основной курс лечения, через 3 — 6 мес после окончания которого проводят 1 — 2 цикла ревакцинации, каждый из 5 инъекций с интервалом между инъекциями 7 — 14 дней и между циклами 6 — 8 мес. В течение последующих 2 лет дополнительно проводят по одному циклу ревакцинации из 5 инъекций каждые 8 — 12 мес. В месте введения препарата спустя 18 — 24 ч развивается локальная реакция, проявляющаяся развитием эритемы диаметром 2 — 5 см с папулой в центре и сопровождающаяся жжением. Во время вакцинации может наблюдаться очаговая реакция по типу абортивных рецидивов. При этом в лечении делают перерыв на 2 — 3 дня, затем его продолжают. Специфическая вакцинотерапия приводит к увеличению продолжительности ремиссий, сокращению сроков рецидивов, исчезновению субъективных ощущений. В целях вторичной профилактики рецидивов герпеса контролируют факторы, провоцирующие заболевание. Важное значение придается санации организма и оздоровительным мероприятием в процессе диспансеризации.
Литература:
1. Баринский И.Ф., Шубладзе А. К., Каспаров А. А., Гребенюк В. Н. М.: Медицина. 1986, 269 с. 2. Масюкова С. А., Резайкина А. В., Гребенюк В. Н., Федоров С. М., Мхитарьян А. Г., Колиева М. Х. Иммунотерапия рецидивирующего простого герпеса. Заболевания, передаваемые половым путем. Информац. аналитич. бюллетень. Ассоциация Санам 1995, 3, 27-30. 3. Minde CA. Genital Herpes. A guide to pharmacological therapy. Drugs 1994;47(2):297-304. 4. Whatley JD, Thin RN. Episodic acyclovir therapy to abort recurrent attacks of genital herpes simplex infection. J Antimicrobial Chemotherapy 1991;27:677-81.
Лечение отрубевидного лишая
Диагноз «отрубевидный лишай» ставится пациенту после осмотра врача-дерматолога и проведения дерматоскопии. Дополнительно можетбыть использована йодовая проба и лабораторное исследование соскоба.
Лечение отрубевидного лишаяпроводится амбулаторно вплоть до полного исчезновения симптомов болезни. Если меры были приняты вовремя, пациенту назначается местная терапия с применением противогрибковых мазей и специальных средств для отшелушивания омертвевших клеток.
Дополнительно используются иммуномодуляторы, витаминные комплексы, противогрибковые шампуни и антигистаминные препараты, если пациента беспокоит зуд. В наиболее запущенных случаях назначаются антимикотические средства для приема внутрь. Кроме этого, чтобы избежать рецидива болезни и инфицирования окружающих, проводится обработка дезинфицирующими составами одежды и постельного белья пациента.
Также большую роль играет профилактика заболевания. Предупредить развитие болезни помогут:
- своевременное решение проблемы гипергидроза (использование лечебных дезодорантов, кремов, присыпок, соблюдение правил личной гигиены, частая смена белья и пр.);
- применение качественного мыла и средств для ухода за кожей;
- регулярные водные процедуры;
- ношение одежды из натуральных, гипоаллергенных материалов;
- избегание стрессов;
- сбалансированное, богатое витаминами и микроэлементами питание.
Также специалисты рекомендуют избегать перегрева тела и вовремя обращаться за консультацией к косметологам и дерматологам, чтобы выявить проблему и начать грамотное лечение.
С чем можно спутать белый лишай?
В некоторых случаях требуется дифференцировать белый лишай со следующими патологиями:
- витилиго;
- контактный и атопический дерматиты;
- поствоспалительная гипопигментация любого происхождения (в том числе после применения лекарств);
- грибковые инфекции;
- опоясывающий лишай;
- депигментация невуса (анемический невус);
- псориаз;
- себорея;
- розовый отрубевидный лишай;
- дискоидная и нуммулярная экзема [1,3].
Что такое эритразма
Эритразма — это хроническое бактериальное заболевание, затрагивающее слой эпидермиса в глубоких складках кожи. Отличается продолжительным течением — в некоторых случаях симптомы развиваются не менее 10 лет, не доставляя пациенту существенного дискомфорта. По клинической картине эритразма схожа с грибковым поражением кожи, но современная дерматология относит ее к группе псевдомикозов.
В развитии заболевания выделяют следующие основные стадии:
- Прогрессирование. На коже появляются первые характерные пятна, их размер медленно увеличивается, развиваются дополнительные симптомы. В отдельных случаях присоединяются вторичные инфекции. Пятна постепенно сливаются друг с другом, образуя обширные участки поражения.
- Стабилизация. Новые пятна не появляются, а уже имеющиеся останавливаются в росте. Начинается шелушение кожи. Эта стадия обычно связана с изменением внешних условий, например, похолоданием, во время которого интенсивность потоотделения снижается, и состояние кожи стабилизируется.
- Обострение, или рецидив. Обычно связано с началом теплого времени года. Но в случае затяжной эритразмы болезнь постоянно развивается волнообразно, и после небольшого спада ее симптомы снова активно проявляются.
- Ремиссия. Наступает при благоприятном микроклимате, соблюдении профилактических мер и правильном уходе за кожей. Цвет пораженных зон постепенно приходит в норму, исчезают зуд и шелушение, кожные покровы восстанавливаются.
Без своевременного, грамотно подобранного лечения эритразма может привести к развитию серьезных осложнений.
Например, спровоцировать у пациентов с сахарным диабетом или ожирением экзему и присоединение вторичной инфекции. Также течение болезни усугубляют повышенная влажность и загрязненность пораженных участков. В результате ее типичные симптомы осложняются жжением, зудом и болевыми ощущениями.
Признаки заболевания
Внешне эритразма проявляется в виде светло-коричневых, кирпично-красных, бурых или желто-коричневых пятен на коже, чаще всего округлой формы и без признаков воспаления. Диаметр очагов может достигать нескольких сантиметров, причем они имеют тенденцию сливаться, образуя большие по площади пораженные области. В первую очередь пятна эритразмы появляются в складках кожи, где есть благоприятная среда для размножения бактерий.
Помимо пятен для эритразмы характерны:
- Шелушение кожи на пораженных участках, усиливающееся при прикосновении. Обычно именно с него начинается развитие болезни.
- Легкий, нерегулярный зуд. Усиливается и начинает доставлять существенный дискомфорт, только если к первичному заболеванию присоединяется вторичная инфекция.
- Отсутствие повышенной температуры, ран, язвочек и гнойников с обильными выделениями. Это отличает эритразму от большей части бактериальных кожных патологий.
- Мокнутие. Необязательный симптом, проявление которого зависит от обильности потоотделения и качества ухода за кожей.
Примечательно, что у детей симптомы эритразмы проявляются крайне редко. В группу риска входят взрослые, в первую очередь, мужчины, преимущественно с лишним весом и склонностью к избыточной потливости. При этом у мужчин обычно страдают кожные покровы в области паха, пупка и внутренней поверхности бедер, а у женщин — живот целиком, подмышечные впадины и зоны под грудью.
Причины патологии
Коринебактерии, являющиеся возбудителями заболевания, в норме всегда присутствуют на кожных покровах человека. При этом развитие патологии они провоцируют только при определенных, благоприятных условиях. Коринебактерии не проникают глубже эпидермиса, а также не затрагивают ногти и волосы. Так как появление эритразмы напрямую связано с повышенной потливостью, болезнь чаще всего проявляется в летнее, жаркое время года.
Среди основных причин развития эритразмы выделяют:
- гипергидроз;
- отклонение нормального рН кожи в щелочную сторону;
- опрелости, постоянное трение и механическое повреждение кожи;
- дерматит и другие кожные заболевания;
- пренебрежение правилами личной гигиены;
- ношение синтетической, чересчур теплой одежды;
- использование некачественных уходовых средств или злоупотребление мылом с антибактериальным эффектом, что разрушает естественную защиту кожных покровов.
Эритразма передается контактным путем, чаще всего после использования одежды, постельного белья и средств личной гигиены больного. Также заразиться можно во время полового акта, при посещении бассейна или бани и при хождении босиком по земле или пляжу. При этом точно установить источник заражения удается далеко не всегда, потому что у переносчика могут отсутствовать явные внешние проявления болезни в виде характерных пятен и шелушения.
Лечение эритразмы
Для постановки пациенту диагноза «эритразма» врач-дерматолог в первую очередь использует визуальный осмотр. Особенно это касается высыпаний в паховой зоне, которые имеют характерные отличительные черты в виде ярко выраженных выступов и пузырьков по краям. Также пораженные участки кожи просвечиваются лампой Вуда и проводится микроскопическое исследование соскоба, чтобы исключить другие диагнозы: отрубевидный или розовый лишай, кандидоз, дерматит или экзему.
Лечение эритразмы в первую очередь базируется на использовании антибактериальных мазей, которыми обрабатываются пораженные участки кожи.
Под их воздействием коринебактерии гибнут, и пятна постепенно светлеют, уменьшаются в диаметре и исчезают. В среднем такая терапия занимает не менее 7-10 дней. Параллельно используются:
- Антисептические средства. Обработка ими проводится перед наложением антибактериальной мази, а также после него для поддержания сухости пораженных участков и предупреждения повторного инфицирования.
- Противогрибковые препараты. Назначаются вместе с антибактериальными, так как коринебактерии по своему строению схожи с грибными мицеллами.
- Отшелушивающие мази. Помогают очистить кожу от слоя омертвевших клеток, активизируя ее регенерацию.
- Облучение ультрафиолетом. Способствует дезинфекции кожи и ее восстановлению. Пациентам полезны и естественные солнечные ванны, и физиотерапевтическое уф-облучение.
Если болезнь не перешла в запущенную стадию, использования наружных лекарственных препаратов достаточно для решения проблемы. Но в отдельных случаях, при множественных поражениях кожи, для получения нужного результата пациентам назначается системная антибактериальная терапия.
Диагностика белого лишая
Пациенты обращаются к докторам самостоятельно, так как в большинстве случаев их беспокоит появление необычных высыпаний, которые вызывают у них тревогу. Обычно обращаются напрямую к дерматологам, реже — к педиатрам или терапевтам. Постановка диагноза, как правило, не вызывает у специалиста сложностей, так как симптомы белого лишая очень характерны. Уже на первом приеме, не прибегая к дополнительным методам обследования, дерматолог определяет этот вид лишая.
Как можно подтвердить диагноз? Для этого используются дополнительные виды диагностики:
- осмотр пятна под лампой Вуда для исключения витилиго: белый лишай не флуоресцирует, цвет пятна не меняется, гипопигментация не усиливается;
- дерматоскопия при этом виде лишая выявляет область с нечеткими границами и легким шелушением, цвет волос в области пятна такой же, как и на остальном теле;
- реакция с раствором КОН для выявления грибковых поражений — отрицательная;
- микроскопия и посев на микозы — отрицательные;
- биопсия обычно не проводится, но если ее сделать, то можно обнаружить уменьшение числа меланоцитов и отсутствие следов инфекционных агентов [2,5].