АНЕСТЕЗИЯ В КРЕСЛЕ СТОМАТОЛОГА ИЛИ ТЕМ БОЛЕЕ НАРКОЗ на хирургическом столе могут пугать сильнее самих операций: уколы болезненны, а после общей анестезии якобы можно и вовсе не прийти в себя. Что из этого правда, а что миф, разбираемся вместе с экспертами: врачом высшей категории, анестезиологом-реаниматологом клиники эстетической медицины «Время Красоты» Олегом Кармановым, имплантологом, ортопедом сети стоматологических клиник «НоваДент» Михаилом Поповым и анестезиологом-реаниматологом клиники «Refformat» Юрием Тимониным.
Как действует анестезия
Любая анестезия, местная или общая (последнюю ещё называют наркозом), — это медикаментозное вмешательство в организм, которое помогает избежать болевого стресса. В ответ на болевой импульс из травмированной зоны в коре головного мозга происходит осознание боли. Чтобы не допустить этого, нужно блокировать нервные окончания. Местная анестезия останавливает передачу болевого импульса в определённом участке — лекарство проходит через мембраны клеток и нарушает реакции в них. В результате нервные импульсы блокируются, ощущение боли не возникает. Сознание при местном обезболивании сохраняется, а эффект держится в среднем один-два часа. Наркоз, или общая анестезия, — эффективный метод, когда вмешательству подвергается большая зона тела. В таком состоянии человек крепко спит и хорошо расслаблен: напряжение мышц и других тканей не должно мешать хирургу работать.
Олег Карманов отмечает, что бояться урона от анестетика неправильно: терпеть боль гораздо опаснее. Во многих случаях риск попрощаться с жизнью от болевого шока во время операции без анестезии очень высок. По словам врача, современные анестетики хорошо управляемы. Это значит, что как только в организм перестают вводить активное вещество, оно быстро распадается — и пациент просыпается. Единственным абсолютным противопоказанием является аллергия на используемые препараты, а возможные побочные эффекты обычно связаны с наличием в растворе дополнительных веществ: вазоконстрикторов (сосудосуживающих средств), консервантов и стабилизаторов.
Экссудация
Альтерация плавно переходит в экссудативную фазу, во время которой плазма и клетки крови, тканевые макрофаги, лейкоциты и т. д. выходят в образовавшиеся при травме полости и/или межклеточное пространство. Развивается отёк межклеточного вещества, в котором всё еще идёт активный фагоцитоз и целый комплекс биохимических реакций, ведущих к образованию экссудата – жидкости, очень похожей на плазму крови, но содержащей большое количество белка, олигопептидов, целых и разрушенных клеток крови и тканей и т. д. В этот момент пациенты нередко отмечают: “Доктор, у меня из раны что-то течёт!”. Это и есть экссудативная фаза воспаления, обычный, в общем-то, этап послеоперационного периода.
Другое дело, что характер экссудата является важным признаком того, всё ли в порядке с послеоперационной раной. Чаще всего, мы наблюдаем серозный или серозно-фибринозный экссудат – полупрозрачную жидкость разной степени мутности, по вкусу и запаху слегка похожую на кровь. Такая экссудация – нормальное явление, говорящее о том, что с областью операции всё в порядке, постоперационное воспаление протекает так, как должно протекать.
А иногда из раны вообще ничего не выходит – всё лишнее скапливается в клетчаточных пространствах и полостях, постепенно исчезая за счёт осмоса. Такое случается, когда мы герметично ушиваем послеоперационную рану – например, при остеопластических операциях.
В случае утраты контроля за реабилитационным периодом, появляется гной – экссудат с высоким содержанием белка, лейкоцитов, погибших клеток тканей и микробов. Главное его отличие более-менее допустимого раневого отделяемого – это вязкость (очень густой), прозрачность (непрозрачный) и запах (неприятный). Какой-то серьезной опасности выходящий из послеоперационной раны гной не представляет, ведь это тоже способ удаления из организма всякой гадости. По мере того, как гадости становится меньше, гноетечение уменьшается и даже прекращается полностью. Если же гной, образуясь, рану не покидает или скапливается в клетчаточных пространствах и полостях – это уже абсцесс или флегмона, которые могут потребовать отдельного хирургического лечения.
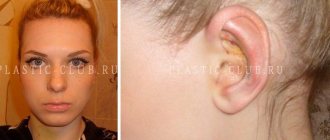
Именно экссудацией объясняется увеличение послеоперационного отёка на 2-3 день после операции – сначала, вроде как, всё выглядит нормально, но потом припухлость нарастает, достигая своего максимума, обычно, на 2-3 день – и многие из-за этого очень переживают. Более того, некоторые пациенты оценивают качество проведенного хирургического лечения по величине образовавшегося отёка – мол, если отёка нет, то “хирург молодец”, а если он слишком уж большой – значит, “доктор чего-то начудил”.
Между тем, на выраженность отёка влияют множество факторов, от травматичности и длительности хирургического вмешательства до лабильности микроциркуляторного русла, гормонального фона и общего состояния организма. И надёжно предсказать величину, срок образования и исчезновения отёка, к сожалению, не представляется возможным. Посмотрите на близняшек в начале статьи – казалось бы, одинаковые люди и одинаковые операции, – но насколько разная послеоперационная симптоматика!
В целом, про экссудативную фазу воспаления нужно знать следующее:
– экссудация есть всегда, даже когда из раны “ничего не течёт”. Отёк области послеоперационной раны объясняется, в том числе, скоплением экссудата в мягких тканях.
– не каждый экссудат является гноем. Течение жидкости из раны – вовсе не повод распускать швы и немедленно что-то там ковырять-промывать. Сама по себе, экссудация не опасна.
– гнойный экссудат не образуется сразу после операции. Для образования гноя нужно время. Поэтому, если после операции опухла щека – это вовсе не значит, что там гной.
– отёк мягких тканей вовсе необязательно является “флюсом” в народном смысле этого слова или флегмоной (абсцессом) – в медицинском. При благоприятном течении послеоперационного периода, он проходит за несколько дней. Поймать момент, с которого “что-то идёт не так” может только доктор – вот почему важно находиться под наблюдением после операции.
– выраженность и величина послеоперационного отёка малопредсказуемы из-за множества влияющих на них факторов.
– по величине и выраженности отёка нельзя судить о качестве проведенного хирургического лечения.
Помимо удаления из организма воспалительных агентов, у экксудативной фазы есть еще одна важная функция, благодаря ей облегчается миграция клеток и биологически активных веществ, запускающих следующую фазу воспаления – пролиферацию.
Как готовиться к операции под наркозом и почему после неё бывает плохо
В зависимости от типа вмешательства нужно пройти назначенные обследования — обычно это анализы крови, ЭКГ, а иногда, например, УЗИ нижних конечностей, чтобы исключить наличие тромбов, — а также отказаться от алкоголя и приёма некоторых лекарств за определённое время до операции. Если результаты анализов удовлетворяют врача, он подтвердит проведение плановой операции. В этой ситуации используют препараты с мягким действием и выход из наркоза обычно проходит безболезненно. Стоит учитывать, что во время операции могут происходить такие процессы, как перепады артериального давления — но работа анестезиолога не прекращается после введения пациента в наркоз; во время всей операции врач контролирует глубину анестезии и активность головного мозга. Используется и так называемая нейропротекция — защита нервных клеток при помощи определённых лекарств.
Карманов отмечает, что неприятные последствия после выхода из наркоза — нарушение памяти, рассеянность, галлюцинации — обычно бывают при экстренных операциях, когда нужно действовать очень быстро, например при большой потере крови в результате автокатастрофы. В этих случаях применяют препараты с гипнотическим, то есть снотворным действием, которые могут давать такие побочные эффекты. С особой тщательностью врачу также следует подбирать препараты для обезболивания тем, у кого есть сердечно-сосудистые заболевания, проблемы с дыхательной системой, почечная недостаточность, гормональные нарушения и сахарный диабет.
Противопоказания к применению Пропофола
Препарат можно применять не всем. Абсолютными противопоказаниями для применения Пропофола являются:
- наличие аллергии на компоненты препарата,
- детский возраст до 1 месяца.
При беременности также применять Пропофол не рекомендуют, т.к. он проникает через плацентарный барьер. В период кормления допускают применение лекарства при условии, что в течение нескольких часов после применения препарата женщина кормить не будет.
Относительные противопоказания для Пропофола:
- серьезные заболевания сердечно-сосудистой системы,
- болезни органов дыхания,
- патологии печени и почек,
- анемия,
- эпилепсия,
- нарушения липидного обмена.
Во всех этих случаях необходима консультация профильного врача. При устойчивой ремиссии заболевания, при отсутствии конфликта Пропофола с принимаемыми пациентом лекарствами и некоторых других обстоятельствах, врач может разрешить применение Пропофола.
Правда ли, что можно проснуться во время наркоза или не проснуться после?
Проснуться во время операции теоретически можно, если неправильно рассчитана дозировка, неверно подобран анестетик или сам организм чрезмерно быстро перерабатывает введённые препараты. Но на практике такое встречается крайне редко. Обычно врач хорошо отслеживает ситуацию и знает, когда необходима «добавка» препарата, чтобы сон пациента оставался спокойным.
Риск не проснуться после проведённой под наркозом операции тоже существует, но эксперты обращают внимание, что вероятность летального исхода высока только в экстренной и нейрохирургии. Правда, и в этих ситуациях смерть чаще наступает не из-за наркоза, а по причине тяжёлого состояния — острой травмы или опасной для жизни болезни. В случае плановых операций вероятность не выжить по вине анестезии близка к нулю. В целом, если соблюдается техника и обеспечен необходимый контроль, наркоз не представляет угрозы для здоровья и тем более жизни.
Что такое седация и зачем она нужна
Седация — это внутривенное введение ненаркотических снотворных препаратов, вызывающих поверхностный сон. Её применяют при разных видах эндоскопии, при колоноскопии, но чаще всего в кабинете стоматолога. Когда человек дремлет, с ним возможен лёгкий контакт: жизненно важные рефлексы и функции организма сохраняются и пациент реагирует на просьбы врача, например повернуть голову или «прикусить бумажку». Седация сопровождается местной анестезией, чтобы обезболить саму зону работы.
По словам анестезиолога Юрия Тимонина, пропофол не вызывает побочных эффектов, а само вещество обладает кратковременным действием и быстро выводится из организма. Большой плюс седации в том, что она позволяет увеличить время лечения до 3,5–4 часов, причём без стресса для пациента, с лёгким пробуждением и отсутствием неприятных последствий после него. Врачи советуют этот метод при артериальной гипертензии и стенокардии, а также тем, кто боится стоматологов до потери сознания.
К какой группе препаратов относится Пропофол
Пропофол относится к средствам, назначением которых является наведение и поддержание общего наркоза, а также седация при искусственной вентиляции легких. Химически Пропофол (точнее его главное действующее вещество диизопропилфенол) представляет собой молекулу фенола с присоединенными к ней двумя изопропиловыми группами. Он не входит в группы барбитуратов или опиоидов, не является наркотическим средством, поэтому ему не свойственны тяжелые побочные эффекты препаратов из этих групп.
Безопасна ли стоматологическая анестезия во время беременности?
Имплантолог Михаил Попов подчёркивает, что местное обезболивание не только не угрожает здоровью плода, но и рекомендуется при лечении зубов, особенно во втором и начале третьего триместра беременности. Анестетик всасывается в кровь в ничтожных количествах и не проникает через плаценту, поэтому на ход беременности и состояние плода не повлияет. Юрий Тимонин добавляет, что местная анестезия позволяет на 1–1,5 часа «отключить» достаточно большой участок челюсти, связанный с блокированным нервом. Причём вреда от неё всегда меньше, чем от источника инфекции во рту.
Женщинам стоит предупреждать зубного о беременности перед началом лечения: эта информация позволит сделать выбор в пользу препаратов без адреналина, которые лучше всего подходят для будущих мам. Отложить решение несрочных стоматологических проблем стоит на 35–40 неделях беременности — но в случае необходимости срочного лечения, например при воспалительных процессах и гнойниках, местную анестезию делают в течение всего срока беременности. Что касается седации, этот способ противопоказан беременным женщинам: воздействие препаратов для неё на плод до конца не изучено.
Применение пропофола
Медикаментозный сон при стоматологическом лечении применяют в нескольких случаях. В первую очередь, это стоматофобия – патологическая боязнь лечения зубов. Это не просто страх, с которым может справиться взрослый волевой человек. Как правило, это целый ряд непроизвольных нервных и физиологических реакций, которые человек не может контролировать. Кроме того, длительная сложная операция даже при отсутствии боли нередко вызывает стресс и ухудшение физического состояния – повышенную нагрузку на сердце и сосудистую систему, обострение хронических заболеваний и т.п. Поэтому показания к применению Пропофола включают:
- стоматофобию,
- долгие операции с высоким уровнем травматизма,
- повышенная восприимчивость к боли,
- невозможность установить контакт с врачом у некоторых пациентов.
Препарат применяется для введения в медикаментозный сон как взрослых, так и детей, причем даже детский возраст до 1 года не является препятствием.
Эпидуральная анестезия: плюсы и минусы
Благодаря эпидуральной анестезии, когда анестетик вводят в пространство вдоль позвоночного канала, схватки становятся менее болезненными и роды протекают заметно спокойнее — при этом женщина находится в сознании. При хорошем расчёте дозы чувствительность пропадает практически только в области таза, а ощущения в ногах и возможность двигать ими сохраняется. Такую анестезию ещё называют walking epidural, хотя по факту ходить не получится — ноги будут слабыми, да и датчики или катетеры на разных частях тела не позволят уйти далеко. Немаловажен и психологический аспект: когда заранее знаешь, что больно не будет, намного легче расслабиться и не переживать.
По словам Олега Карманова, при уже выполненной эпидуральной анестезии быстрее и легче перейти к экстренному кесареву сечению, если в нём возникла необходимость: не придётся тратить время на обезболивание. Но рассчитывать на эпидуральную анестезию приходится не всегда, на определённом этапе родов выполнять её уже поздно. У метода есть ряд противопоказаний, в числе которых межпозвонковая грыжа и серьёзные нарушения кровообращения и свёртываемости. Опасные осложнения эпидуральной анестезии встречаются крайне редко.
Чего ждать от анестезии в будущем
Главная особенность современных анестетиков — хорошая управляемость. Стоит остановить подачу препарата, и он начинает быстро распадаться. В результате врачу удобно контролировать время и глубину наркоза при разных состояниях: пациенту с патологией сердца анестезиолог подберёт один микс препаратов, человеку с заболеванием дыхательных путей — другой. В обоих случаях это будет анестезия с минимальной медикаментозной нагрузкой на организм. При этом разные приспособления для наркоза, вроде современных внутривенных катетеров, повышают безопасность и комфорт во время операции. Тщательный мониторинг состояния пациента (измерение пульса, артериального давления, количества кислорода в крови в автоматическом режиме) — ещё один бонус общей анестезии в современных условиях.
У местных анестетиков нового поколения намного меньше побочных эффектов и противопоказаний по сравнению с препаратами даже десятилетней давности, а срок ожидания эффекта сократился до пяти минут. Врачи сходятся во мнении: со временем процент аллергических реакций и вовсе станет равен нулю, а сам укол — полностью безболезненным. Повысится и управляемость процессом при наркозе: станет возможным ещё быстрее вводить и выводить человека из состояния глубокого сна, а также возвращать его в чувство в любой подходящий момент. Олег Карманов не исключает, что в ближайшем будущем вместо внутривенной анестезии появится средство в форме таблетки: съел пилюлю — и заснул.
Правда, анестезиологи всё равно не останутся без дела: состояние пациента очень важно постоянно отслеживать и правильно корректировать. А вот получится ли заменить наркоз гипнозом — большой вопрос. В 2006 году британское телевидение показало операцию по удалению опухоли желудка под гипнозом, без применения анестезии, а в 2008-м в одной из иранских клиник загипнотизированной женщине успешно провели кесарево сечение без обезболивания. Тем не менее Михаил Попов отмечает, что, несмотря на появляющуюся информацию о таких случаях, научных исследований на эту тему пока нет.
Пролиферация
Дааааа! Мы все живём и работаем ради пролиферации. Это самая ожидаемая для любого хирурга фаза воспаления. Характеризуется она миграцией клеток и управляющих их делением и диффенцировкой биологически активных веществ, а также запуском процессов регенерации поврежденных тканей. Фактически, пролиферация очень плавно переходит в регенерацию, что, в принципе, является основой такого лечения как наращивание костной ткани, имплантация и пластика десны.
Во время пролиферативной фазы происходит активное перемещение клеток-предшественников (фибробластов, остеобластов). Управляют этим перемещением гормоноподобные вещества (всего около тридцати соединений, самая известная для стоматологов группа – белки костного морфогенеза, BMP-I, BMP-II), образовавшиеся время предыдущих фаз воспаления. Параллельно с миграцией, запускаются процессы деления и дифференцировки клеток, уже находящихся области травмы-операции.
По сути, пролиферация является началом регенеративного процесса, с помощью которого наш организм восстанавливает свою целостность, а заодно – интегрирует имплантаты и биоматериалы. Мы много раз говорили о регенерации, например, здесь>>, здесь>> и тут>>, и еще много будем говорить, по мере изучения остеопластических операций и имплантации. И мы будем рассматривать её как отдельный процесс, в котором воспаление – это всего лишь стартовая точка, инициатор, не более.
К сожалению, не все ткани способны к пролиферации. Так, нервные волокна практически не регенерируют, зато у них хорошие возможности внутриклеточного восстановления (гиперплазия и гипертрофия). Скорость пролиферации у различных тканей и клеток также отличается: например, собственно соединительная ткань регенерирует гораздо быстрее, чем костная, поэтому при наращивании костной ткани, во избежания прорастания в графт, мы отделяем её барьерной мембраной. Подробнее об этом написано здесь>>
Про пролиферативную фазу нужно знать следующее:
– пролиферация не наступит без двух предыдущих стадий воспаления, альтерации и экссудации. Иначе говоря, не бывает созидания без предварительного разрушения.
– все необходимые для пролиферации компоненты появляются в послеоперационной ране, благодаря двум предыдущим фазам воспаления.
– в целом, для пролиферации нужны клетки и вещества, управляющие миграцией, делением и дифференцировкой этих самых клеток.
– пролиферацию можно рассматривать как начальную стадию регенерации. Получается, что не бывает регенерации без предшествующего ей воспалительного процесса.
– пролиферация – нелинейный процесс. Со временем, скорость и интенсивность пролиферации замедляются.
– управлять пролиферацией невозможно. Практически невозможно. Нельзя заставить клетки мигрировать, делиться и дифференцироваться быстрее, чем задумано природой. Максимум, что мы, доктора, можем сделать – это спокойно и уверенно провести пациента через две предыдущие фазы постоперационного воспаления, чтобы также спокойно и уверенно прошла пролиферация.