ВВЕДЕНИЕ
В настоящее время дерматоскопия стала неотъемлемой частью арсенала дерматолога. Метод служит полезным неинвазивным дополнением к клиническому осмотру как пигментных, так и беспигментных высыпаний. Было установлено, что в отношении меланомы точность диагностики была в 15,6 раза выше при использовании дерматоскопа, чем только при визуальном осмотре [1]. Это привело к включению обучения дерматоскопии в программу резидентуры. Постепенно сфера применения дерматоскопии расширилась до воспалительных и пигментных дерматозов и в настоящее время используется для изучения заболеваний ногтей (онихоскопия) [2] и слизистой оболочки (мукоскопия) [3].
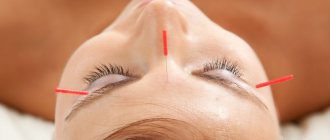
Дерматоскоп обеспечивает увеличение ×10 благодаря линзе. Можно использовать как контактные, так и бесконтактные аппараты, а кросс-поляризационный фильтр помогает лучше визуализировать более глубокие структуры [4 ]. Дерматологи неохотно выполняли рутинную мукоскопию из-за опасений, связанных с непосредственным контактом стекла со слизистой оболочкой и риском передачи инфекции. Однако в настоящее время такие инновационные меры, как использование липких пленок и барьерных подкладок, позволили обойти эти проблемы [Рисунок 1] [4, 5]. В данной статье мы кратко рассмотрим опубликованную литературу по генитальной мукоскопии [табл. 1].
Таблица 1
Характерные дерматоскопические признаки нескольких невенерических генитальных дерматозов
| Генитальные дерматозы | Дермоскопические данные | |
| Физиологическое состояние | Перламутровые папулы полового члена (мужчины) и вестибулярный папилломатоз (женщины) | Прозрачные папиллярные структуры с центральным сосудистым компонентом, содержащим сосуды неправильной формы. Основания отдельных сосочков остаются изолироваными |
| Гиперплазия сальных желез | Желтоватые папулы с беловатыми овоидными структурами | |
| Пигментные нарушения | Меланоз слизистых оболочек | Кольцеобразная / параллельная / бесструктурная / ретикулярная / глобулярная модель строения равномерной коричневатой пигментации |
| Генитальные невусы | Обычно наблюдается гомогенная /глобулярная модель строения. Атипичные невусы имеют смешанную модель строения с бело-голубой вуалью | |
| Меланома | Многокомпонентные структуры с несколькими цветами. Синий, серый и белый цвета имеют высокую прогностическую ценность. Бело-голубая вуаль. Беспигментная меланома — полиморфные сосуды | |
| Предраковые состояния | Экстрамаммарная болезнь Педжета и ЭК | Красноватые участки с гломерулярными сосудами |
| Сосудистые нарушения | Ангиокератома Фордайса | Красновато-темно-синие лакуны с бело-голубой вуалью |
| Воспалительные дерматозы | Баланит Зуна | Гомогенные оранжевые области с изогнутыми сосудами |
ЭК=Эритроплазия Кейра
НОРМАЛЬНЫЕ ФИЗИОЛОГИЧЕСКИЕ СОСТОЯНИЯ ПОЛОВЫХ ОРГАНОВ
Вестибулярный папилломатоз
Считается, что это анатомический вариант слизистой оболочки преддверия, но данное состояние часто путают с генитальными бородавками, что приводит к ненужным вмешательствам. Это женский аналог жемчужных папул полового члена. Клинически это проявляется на внутренней стороне малых половых губ в виде нитевидных выступов. При дерматоскопии проявляется в виде прозрачных сосочков с выраженным фиброваскулярным центром, содержащим беспорядочно расположенные сосуды (рис. 2а). Основания отдельных сосочков остаются изолированными. Дерматоскопия генитальных кондилом демонстрирует множественные беспорядочно расположенные сосочки с сужающимися концами, которые менее прозрачные и более широкие, чем структуры при вестибулярном папилломатозе [рисунок 2б]. Сосочки возникают из общего основания [6]. Также видны геморрагические очаги в виде черных и красных точек и полосок [7].
Перламутровые папулы полового члена
Они представляют собой доброкачественные физиологические образования, расположенные в области венечной борозды. Их также ошибочно принимают за остроконечные кондиломы. При дерматоскопии они выглядят как белые, слегка прозрачные сосочки, расположенные по типу булыжной мостовой, при этом центральный сосудистый компонент имеет форму запятой или может выглядеть как точка [Рисунок 3] [8].
Гиперплазия сальных желез
Видоизмененные сальные железы, расположенные над препуцием и дистальнее его, называются железами Тайсона. Гиперплазия сальных желез или эктопические сальные железы обычно наблюдаются в области красной каймы губ. На гениталиях они выглядят как розово-желтоватые, крошечные папулы с пупковидным вдавлением. При дермоскопии они проявляются в виде четко выраженных желтоватых структур с молочно-белыми овоидными структурами, слегка прозрачными [Рисунок 4]. Они окружены неветвящимися сосудами. Подобные поражения можно наблюдать и в слизисто-кожной складке малых половых губ у женщин [9].
Пигментные образования
Пигментные образования, расположенные на слизистой оболочке половых органов, наблюдаются примерно у 10% женщин, имеющих светлую кожу. У мужчин эти образования располагаются на головке полового члена, а у женщин в области вульвы. Это включает в себя меланотические макулы или лентигиноз, невусы, меланому, ангиокератомы, себорейный кератоз, плоскоклеточный рак и базально-клеточный рак (БКК) [10].
Меланоз
Меланотические макулы, или меланоз являются наиболее частыми пигментными поражениями, наблюдаемыми в слизистой оболочке половых органов. Считается, что это нарушение миграции меланоцитов в эпидермис [11]. Они склонны появляться на участках слизистой с неороговевающим эпителием, а не к областям наружных половых органов с участками оволосения. Они представляют собой доброкачественные пигментированные макулы, которые характеризуются по гистопатологии повышенной пигментацией базального слоя. Он обычно появляется у людей с фототипами кожи IV, V и VI. Они клинически присутствуют в виде одиночных или множественных макул цвета от светло-коричневого до черного и могут быть в размере от 1 мм до 1 см [рисунок 5а]. Их часто можно принять за меланому слизистой оболочки. Однако стандартные алгоритмы, такие как ABCDE — асимметрия, границы, цвет, диаметр, эволюция, могут не подходить для оценки генитальных пигментированных макул [10]. Различные дерматоскопические паттерны описываются следующим образом:
1. Кольцевидные структуры (ring-like pattern): множественные овоидные структуры с гиперпигментированными границами, которые в некоторых областях выглядят как грозди винограда [12].
2. Параллельные структуры: это можно увидеть в типичных мелких пятнах, расположенных на губах, головке полового члена и вульве. Пигментные полосы расположены в виде правильных параллельных линий [рисунок 5b].
3. Бесструктурные области: бесструктурные пигментированные области с цветом от светло-коричневого до темно-сине-серого. Клинически эти макулы имеют несколько больший диаметр [13].
4. Ретикулярный патерн: похож на ретикулярный компонент пигментных невусов, расположенных на коже, где пигмент появляется в виде ретикулярного компонента от округлой до овоидной формы [рисунок 5c].
5. Глобулярный паттерн: округло-овоидные темно-коричневые глобулярные структуры [14, 15].
Генитальные невусы
Они еще более редки, причем распространенность невусов вульвы составляет 2,3% среди случаев меланоцитарных невусов [13]. Разновидностью невусов вульвы являются атипичные меланоцитарные невусы генитального типа (АМНГТ), которые имеют специфические особенности по гистопатологии. Невусы вульвы обычно присутствуют в детском возрасте в отличие от АМНГТ, которые наблюдается у женщин репродуктивной возрастной группы. Невусы вульвы представляют собой плоские или куполообразные папулы от розового до темно-коричнево-черного или синего цвета. Они имеют правильные границы и равномерно пигментированы. Наиболее часто при дермоскопии описываются глобулярные и гомогенные паттерны. Кроме того, можно также увидеть милиум-подобные кисты. Другие паттерны, такие, как параллельные структуры и картина булыжной мостовой также обнаруживаются и иногда их трудно отличить от меланоза вульвы, при котором наблюдаются подобные паттерны. Иногда смешанная модель строения и радиальная лучистость могут вызвать подозрение на меланому, и тогда эту проблему может решить гистопатология [10, 13]. Были также описаны «разделённые», или «целующиеся невусы» (“kissing nevus”) полового члена, представляющие собой тип врожденных меланоцитарных невусов. Это одиночный невус, который первоначально разделяется после того как эпидермис инвагинирует для формирования венечной борозды. Были описаны дерматоскопические особенности подобные таковым при врожденных меланоцитарным невусах на коже, в частности, точки и глобулы [16]. В исследовании по генитальным меланоцитарным невусам авторы обнаружили, что большинство дермоскопических признаков были похожи на меланоцитарные невусы на коже. Однако в некоторых случаях дифференцировка между меланозом и меланоцитарными невусами, а также между доброкачественными и злокачественными меланоцитарными опухолями была невозможна только с помощью дерматоскопии [11]. Следует отказаться от практики рутинной профилактической биопсии меланоцитарных невусов, особенно у детей, при отсутствии каких-либо тревожных признаков как клинических, так и дерматоскопических [17].
Атипичные меланоцитарные невусы генитального типа
Они составляют 5% от всех доброкачественных меланоцитарных образований гениталий. Основные гистопатологические особенности заключаются в следующем [18]:
1. Гнездовой паттерн (nested pattern): круглые или овоидные гнездаа меланоцитов различного размера, которые ориентированы перпендикулярно или параллельно к дермоэпидермальной границе.
2. Разрозненные гнёзда (dyshesive nest pattern): смежные разрозненные меланоцитарные гнезда, представленные эпидермальными и дермальными меланоцитами.
3. Переполненный паттерн (crowded pattern): близко расположенные нечетко очерченные гнезда меланоцитов, расположенные на дермоэпидермальной границе.
Смешанная модель строения при дерматоскопии наблюдается наиболее часто. Параллельные линии появляются вместе с бесструктурными областями или коричнево-черными глобулами [14, 15]. Также были описаны бело-голубая вуаль и нерегулярные точки. Все случаи со смешанной моделью строения при дермоскопии должны проходить биопсию, чтобы исключить меланому [10].
ПОКАЗАНИЯ ДЛЯ УДАЛЕНИЯ
В большинстве случаев доброкачественные новообразования удаляются по желанию пациента.
- Химичский. К числу химических может быть отнесен медикаментозный с использованием мазей и таблеток, на основе действующих веществ, уменьшающих размеры сальных желез и снижающих их активность. Однако, по сравнению с более современными этот метод считается малоэффективным, поскольку занимает много времени и не всегда дает желаемый результат, в том числе, впоследствии часто отмечаются рецидивы. Также возможно удаление папул с использованием трехлоруксусной кислоты, которая разрушает сальную железу при наложении примочек. При этом обычно затрагиваются и здоровые участки кожи.
- Механический. К механическому методу относится удаление с помощью скальпеля. Но также, как и в случае с кислотой иссечение является травмоопасным, сопровождается кровотечением и, соответственно, риском инфицирования ран, залечивание которых требует дополнительного ухода и может занять длительное время.
- Физический. К физическим методам относится электрокоагуляция, то есть разрушение папул благодаря воздействию на них высокочастотным электрическим током. В этом случае иногда образовываются рубцы, а заживление подвергшихся процедуре участков кожи может занимать две недели и более. Также может применяться метод криоразрушения или замораживания папул. При этом используется жидкий азот, которым обрабатываются пораженные участки кожи. Впоследствии образуется корочка, под которой уже формируется здоровая ткань.
- Удаление лазером. Самым современным методом лечения гиперплазии сальных желез является воздействие на папулы лазером. А одной из главных отличительных особенностей и преимуществ данного метода является точность. Благодаря этому происходит воздействие только на пораженные участки, а здоровые ткани не задеваются, как это нередко происходит при использовании других методов. Причем, точные настройки лазера исключают повреждение не только соседних на поверхности кожи участков, но и расположенных в её глубине, что, в числе прочего также способствует ускоренному заживлению. Этот метод самый безболезненный и абсолютно бескровный, так как поврежденные кровеносные сосуды тут же коагулируются или запаиваются лазерным лучом. Сама операция проводится под местным обезболиванием и в среднем занимает около получаса.
После проведения процедуры воздействия лазером не остается рубцов и шрамов, то есть она идеальна с косметологической точки зрения. Таким образом, высочайшая точность, эффективность, аккуратность данного метода лечения гиперплазии сальных желез, а также быстрота заживления являются важным факторами в пользу его выбора. И лучше принимать такое решение, пока папулы еще небольших размеров и не разрослись в ширину и глубину кожи.
ДОБРОКАЧЕСТВЕННЫЕ ОБРАЗОВАНИЯ
Себорейный кератоз
Пигментированный себорейный кератоз, как и его кожный аналог, показывает такие особенности, как полиповидные структуры, мозговидные структуры и пальцевидные структуры при дерматоскопии. Комедоноподобные структуры, представляющие собой заполненные кератином инвагинации, не наблюдаются при генитальном себорейном кератозе из-за постоянного трения. Милиум-подобные кисты обычно видны, поскольку они располагаются внутриэпидермально [11,19].
Верруциформная ксантома
Это редкие опухоли, состоящие из липидных макрофагов, которые клинически представлены в виде желтоватых бляшек и узелков с папилломатозной поверхностью в аногенитальных областях. При дерматоскопии видны многочисленные желтоватые папулы с центральнорасположенными шиповидными сосудами [20,21].
ПРЕДРАКОВЫЕ ОБРАЗОВАНИЯ
Экстрамаммарная болезнь Пейджета
Экстрамаммарная болезнь Педжета клинически характеризуется эритематозными бляшками с сочащимися, изъязвленными и шелушащимися узлами и очаговой гиперпигментацией. Также можно увидеть участки гипопигментации (рис. 6а). При дермоскопии при экстрамаммарной болезни Педжета наблюдаются молочно-красные области, сосудистые структуры, поверхностные чешуйки, язвы, пигментная сеть, блестящие белые линии и белые бесструктурные области [рис. 6б]. Общими сосудистыми структурами являются пунктирные сосуды и гломерулярные сосуды [22]. Болезнь Пэджета часто ошибочно принимают за меланому из-за таких особенностей, как нерегулярные пигментированные глобулы, белая негативная пигментная сеть и бесструктурные сине-серые области [23].
Эритроплазия Кейра
Это генитальный аналог болезни Боуэна и имеет подобные дерматоскопические особенности. Характерны гломерулоидные сосуды, расположенные скоплениями или диффузно, что можно использовать для дифференциации эритроплазии Кейра от других причин хронического баланита. Кроме того, можно увидеть линейные сосуды и коричневые точки [24]. Дерматоскопические особенности при пигментной болезни Боуэна включают пигментные полосы в сочетании с другими признаками, такими, как комедоноподобные структуры [25].
Вульварная интраэпителиальная неоплазия
Это частая причина генитального зуда. Около 15% вульварных интраэпителиальных неоплазий пигментированы. Типичными находками являются молочно-белые или розовые участки, связанные с точечными или клубочковыми сосудами и папилломатозными структурами. В пигментированном варианте видны буроватые точки с четко выраженными границами и мозговидными структурами [26].
ЗЛОКАЧЕСТВЕННЫЕ ОБРАЗОВАНИЯ
Меланома
Меланомы вульвы составляют 1-3% от всех меланом, наблюдаемых у женщин. Они часто встречаются у пожилых женщин и представлены в виде плоских или приподнятых пигментных образований, которые часто имеют размер более 7 мм. Описаны также беспигментные варианты. Множественные цвета и многокомпонентная модель строения характеризуют дерматоскопическую картину меланомы слизистой оболочки [11, 27]. Наличие синего, серого и белого цветов с бесструктурными участками или без них имело 100% чувствительность для диагностики меланомы [28]. Ретикулярная депигментация и сеть тонких белесых линий являются ценными в диагностике ранней меланомы вульвы [10]. При беспигментной меланоме при дермоскопии видны белесоватые, цвета кожи папулы с полиморфными сосудами [29]. Асимметрия, многокомпонентные паттерны, бело-голубая вуаль и наличие сосудов должны вызывать подозрение на злокачественность и подтверждаться гистопатологией [30].
Базальноклеточная карцинома
Дермоскопия генитальной БКК похожа на кожную БКК, представлена голубовато-серыми овоидными глобулами, белесоватыми гомогенными областями и древовидными сосудами. Непигментированные поражения трудно диагностировать, т.к. они могут имитировать воспалительные заболевания. В данном случае хорошо различимые древовидные сосуды помогают поставить диагноз [31].
Газета «Новости медицины и фармации» 15(335) 2010
Себорея (seborrhea, лат. sebum — сало и греч. rhea — теку) Хроническое рецидивирующее заболевание. Возникает в период полового созревания вследствие нарушения функции сальных желез и повышенного выделения кожного сала при качественном его изменении.
Этиология, патогенез
Не известны. Важную роль играют генетические факторы, патологические изменения деятельности сальных желез, бактериальная флора в устьях волосяных мешочков и сальных желез (коринебактерии акне, стафилококк белый, золотистый), гормональные расстройства (увеличение андрогенов, уменьшение эстрогенов), иммунологические отклонения (снижение Т и Влимфоцитов, неспецифического иммунитета), нарушения центральной и вегетативной нервной системы, желудочнокишечного тракта, наличие фокальной инфекции. В зависимости от консистенции и химического состава кожного сала выделяют разновидности себореи: жирная (жидкая и густая), сухая и смешанная формы себореи.
Жирная себорея
Наблюдается в период полового созревания, когда повышается секреторная функция сальных желез. Возникает на участках, где много сальных желез (лицо, волосистая часть головы, грудь, межлопаточная область). Кожа становится жирной, блестящей, неровной, грязносерого цвета, устья волосяных фолликулов расширены. На волосистой части головы отмечаются крупные желтого и белого цвета чешуйки, корки.
Жидкая форма жирной себореи. Чаще болеют женщины в возрасте 10–14 лет. Хроническое течение с ремиссиями в летнее время. Возникновение связывают с вегетоневрозом. Кожное сало имеет жидкую консистенцию. Волосы маслянистые, слипаются и истончаются. После мытья быстро становятся жирными. Патологический процесс мо жет осложняться вторичной инфекцией, что приводит к более тяжелому течению. В области волосистой части головы наблюдается обилие «перхоти», и нередко в возрасте 20–24 лет развивается облысение вначале в височнолобной, а затем в теменной области.
Густая форма жирной себореи. Болеют мужчины в возрасте 16–20 лет. Кожа уплотненная, тусклая, буроватосерого цвета. На поверхности отмечаются расширенные устья сальных желез — «поры», густой секрет с неприятным запахом. На коже головы волосы густые, жесткие, грубые, появляются чешуйки. Могут возникать осложнения в виде фолликулитов, фурункулов, абсцессов.
Сухая себорея
В основном наблюдается у детей до полового созревания вследствие недостаточного развития сальноволосяного аппарата.
Себорея волосистой части головы (гнейс). В первые недели жизни ребенка на волосистой части головы образуются грязносерые чешуйки. После удаления чешуек появляется гиперемированная кожа, на поверхности которой через некоторое время вновь появляются чешуйки. На волосистой части головы, верхних и нижних конечностях, боковых поверхностях туловища кожа тонкая, сухая, шелушится, отмечается фолликулярный гиперкератоз. Волосы истонченные, сухие.
Смешанная себорея
Чаще болеют мужчины, у которых на лице выявляются симптомы жирной себореи, а в области волосистой части головы — сухой себореи. Может отмечаться смешанная форма жирной себореи, при которой на лице — проявления жидкой жирной себореи, а на волосистой части головы — густой жирной себореи.
Дифференциальная диагностика
Фолликулит головы подрывающий. На волосистой части головы появляются фолликулиты и остиофолликулиты. Процесс захватывает прилегающие участки. Происходит абсцедирование глубоких отделов фолликула и кожи. Отдельные абсцессы сливаются и соединяются между собой фистулезными ходами. Кожа синюшнокрасная, бугристая. В центре инфильтрата происходит размягчение, флюктуация. Образуются множественные, соединяющиеся друг с другом свищи, из которых выделяются гнойные массы. После заживления остаются грубые рубцы, на которых отсутствуют волосы.
Себорейная экзема. На участках кожи, где много сальных желез (волосистая часть головы, лицо, брови, носогубные складки, грудь, межлопаточная область), появляются желтоваторозоватые эритематозные пятна, папулы с желтыми жирными чешуйками и корками на поверхности. Может наблюдаться мокнутие. Поражаются складки кожи за ушными раковинами, где выделяется серозногнойный экссудат. Субъективно интенсивный зуд, предшествующий появлению сыпи. Высыпания длительно могут локализоваться на «излюбленных» участках кожи, не изменяться и не вызывать субъективных ощущений.
Угри (acne)
Этиология, патогенез
В возникновении угрей отмечают ряд предрасполагающих факторов: гипертрофия и гиперсекреция сальных желез, аномалия кератинизации устьев фолликулов; наличие микрофлоры на коже и в волосяных фолликулах, воспалительная реакция окружающих тканей. Наблюдается у лиц с жирной или смешанной формами себореи в период полового созревания, чаще у мальчиков. В основном встречаются коринебактерия акне, золотистый стафилококк, Рityrosporum ovale. В результате гиперсекреции кожного сала, частичного опорожнения сальных желез, гиперкератинизации волосяных фолликулов происходит закупорка устьев волосяных фолликулов с образованием комедонов («черных точек»), которые появляются при жидкой и густой жирной себорее.
Клиника
Выделяют вульгарные, или юношеские, папулезные, индуративные сливные и флегмонозные угри. Наиболее распространенными являются вульгарные угри в виде полушаровидных, розовых, размером от 1–2 до 3–5 мм в диаметре узелков, которые локализуются в области лица, груди и спины. В центральной части узелка может появляться гнойничок, который ссыхается в желтые корки. После регрессирования остается пигментация или поверхностный рубец. Чаще наблюдаются при жидкой жирной себорее. При густой жирной себорее на лице, спине, груди, волосистой части головы появляется большое количество комедонов с выраженной воспалительной реакцией вокруг. Устья волосяных фолликулов расширены. Высыпания крупных размеров и располагаются глубоко в дерме. Течение вялое. Через несколько недель образуется инфильтрат, который размягчается и вскрывается с выделением гнойной жидкости. После регрессирования остаются глубокие рубцы. Тяжелой формой при густой жирной себорее являются конглобатные угри. Кроме комедонов и атером образуются глубокие, плотные, болезненные узлы, размером от фасоли до лесного ореха, которые иногда сливаются, образуя конгломераты, абсцессы. Кожа над ними красносинюшного цвета. Узлы могут вскрываться с образованием длительно не заживающих язв. После регрессирования язв остаются грубые рубцы с перемычками и свищами или нередко гипертрофические келоидные рубцы. Высыпания располагаются на спине, реже на груди и лице.
Дифференциальная диагностика
Медикаментозные акне. Возникают у лиц, длительно принимающих различные лекарственные препараты (бром, йод, глюкокортикостероидные гормоны, витамины В6, В12), в виде временных папулезных и пустулезных высыпаний. Комедоны и себорея отсутствуют. Проходят без лечения после прекращения приема медикаментов.
Угревидный сифилид. Появляются фолликулярные папулы размером 2–3 мм в диаметре, четко отграниченные от здоровых участков кожи. На вершине узелка определяется конической или шарообразной формы пустула с гнойным экссудатом, которая ссыхается в желтоватобурую корку. Через 1,5–2 недели корки отпадают и остаются вдавленные, пигментированные рубцы. Одновременно могут наблюдаться розео лезные и папулезные сифилитические высыпания. Серологические реакции (РВ, РИФ, РИБТ) положительные.
Общее лечение
Проводится клиническое обследование с целью выявления гормональных и нервнососудистых нарушений и их коррекции. Нормализуется режим питания. Проводится борьба с запорами. Санация фокальной инфекции. При неврозах, раздражительности назначаются препараты валерианы, пустырника, транквилизаторы. При психосоматических расстройствах — адаптогены (пантокрин, настойка китайского лимонника, женьшеня, родиолы, элеутерококка). Для улучшения функции сальных желез рекомендуется очищенная сера внутрь по 0,5 г 3 раза в день за 30–40 мин до еды в течение 2– 3 мес. Для снижения темпа экскреции кожного сала больным с вульгарными угрями рекомендуется внутрь сульфат цинка по 25–50 мг 3 раза в день, 2 мес. Назначаются витамины А, группы В (В1, В6, В12), поливитаминные препараты. При тяжелых формах угревой болезни (шаровидная, флегмонозная, кистозная клинические формы) применяют 13 цистретиноид в начальной дозе 40 мг, которую постепенно увеличивают до 60–80 мг. Улучшение отмечается через 4 недели, а более выраженный эффект наступает через 6–12 недель. Проводится иммунотерапия (стафилококковый антифагин: 0,2–0,4–0,6–0,8–1,0–1,2–1,4–1,6–1,8–2,0 мл в аутокрови через день, 8–10 инъекций, или стафилококковая вакцина внутрикожно в область предплечья по 0,1–0,2 мл 1 раз в 2–3 дня, на курс 1,0– 2,0 мл). При нарушениях функционального состояния половых желез женщинам этилэстрадиол по 0,01–0,05 мг 3 раза в день в первые 2 недели межменструального периода или 4 инъекции эстрона 0,05% по 1 мл ежедневно. Мужчинам в течение 10–15 дней октэстрол 0,005 г с перерывом между курсами 8–10 дней. Наружно женщинам синэстроловый крем на эмульсионной основе (0,01%, 0,1% и 0,15%). Мужчинам синэстроловый крем 0,1% и 0,14% ежедневно либо через день, 12–15 процедур (3–4 курса лечения с интервалами 10–15 дней). При абсцедированных, флегмонозных, индуративных формах угрей для расщепления некротизированных тканей и профилактики гипертрофичных рубцов назначаются инъекции трипсина или химотрипсина кристаллического внутримышечно по 10 мг в 2 мл изотонического раствора хлорида натрия через день, 10–12 инъекций.
Наружное лечение
При жирной себорее очаги протираются 1–2% водными растворами натрия тиосульфата, тетрабората или гидрокарбоната, 1% танина, 3–5% серы. По мере стихания воспалительных явлений — 3–4% спиртовыми растворами салициловой и борной кислоты, камфоры. Назначают присыпки с серой, борной кислотой, танином или водновзбалтываемую взвесь с серой, ихтиолом, дегтем. При легких формах себореи бывает достаточным мытье кожи теплой водой с мылом и применение спиртовых и водных растворов или взбалтываемых взвесей, мазей (5–10% синтомициновая эмульсия, 2–3% гелиомициновая, 0,5–1% риодоксоловая). Из физиотерапевтических методов применяется электрофорез с сульфатом цинка, ихтио лом. Проводится электрокоагуляция пустулезных элементов, криотерапия жидким азотом. При отсутствии воспалительных явлений рекомендуются паровые ванны и механическая чистка лица, рассасывающие маски, лечебный массаж. При акне в качестве наружной терапии рекомендуются средства на основе салициловой кислоты, например серия Clearasil ULTRA, состоящая из геля для умывания, очищающего лосьона, скраба и лечебного крема. Активные ингредиенты формулы этих средств глубоко очищают поры, оказывают противовоспалительное и антибактериальное действие, а также регулируют салоотделение. В состав препаратов этой серии включен гидролизованный молочный протеин, который регулирует выработку кожного сала, одновременно смягчая и увлажняя кожу. Гель для умывания и очищающий лосьон Clearasil ULTRA помимо гидролизованного протеина содержат 2% салициловую кислоту, ментол и кокосовый гликозид и оказывают сильное очищающее действие, одновременно увлажняя и матируя кожу. Активными ингредиентами крема для локального нанесения Clearasil ULTRA являются 2% салициловая кислота и 1,5% перекись водорода. Крем эффективно и быстро снимает воспаление, оказывает антисептическое и антибактериальное действие.
Профилактика
Устранение факторов, способствующих возникновению заболевания. Меры личной профилактики (базовая серия Clearasil Stayclear для ежедневного использования на основе 2% салициловой кислоты — гель для умывания, кремгель для умывания, лосьон для глубокой очистки кожи, ежедневный скраб). Санация очагов инфекции. Лечение сопутствующих заболеваний. Закаливание организма (занятия спортом, купание, солнечные ванны). Режим питания. Предупреждение загрязнения кожи. Выявление и лечение больных с начальными проявлениями. Диспансеризация пациентов с тяжелыми формами угревой болезни. Раннее обращение больных в специализированные учреждения косметического профиля.
Розовые угри, розацеа, acne rosaua (лат. rosaceus — розовый)
Хроническое заболевание с периодическими обострениями, проявляющимися гиперемией кожи лица. Встречается у всех рас, но преимущественно у светлокожих. Чаще начинается на 3– 4м десятилетиях жизни и достигает расцвета между 4–5м десятилетиями. Английские авторы обозначают розацеа как «приливы кельтов». Высокая заболеваемость среди женщин объясняется тем, что они чаще мужчин обращаются за медицинской помощью на более ранних стадиях заболевания.
Этиология, патогенез
Важным моментом в развитии заболевания служит ангионевроз в зоне иннервации тройничного нерва, обусловленный различными факторами: конституциональными ангиопатями, ней ровегетативными нарушениями, эндокринными расстройствами (гормональные нарушения, климакс, дисменорея, прием гормональных противозачаточных препаратов).
Частой причиной розовых угрей являются клещи рода Demodex folliculorum, что подтверждается обнаружением их в инфильтратах и эффективностью акарицидных препаратов, метронидазола, серы. Demodex folliculorum — физиологический представитель микрофлоры кожи. С возрастом заселение фолликулов им увеличивается. Обнаруживается не у всех больных. Часто выявляется в гранулемах, так как клещи способствуют развитию гранулематозной, или люпоидной, реакции. Вместе с тем в большинстве случаев локализация элементов розацеа не связана с фолликулярным аппаратом. У части пациентов обнаруживаются также специфические антитела к демодексу. При всех клинических формах розацеа в устьях фолликулов, выводных протоков сальных желез могут быть обнаружены клещ и его личинки. Наибольшая плотность отмечается при папулопустулезной стадии (важная роль клеща в патогенезе этой фазы заболевания).
В развитии розацеа имеют значение многие патогенетические факторы: неблагоприятные метеорологические условия, резкое повышение температуры внешней среды (жар печей), воздействие эмоциональных факторов, раздражающая пища, алкоголь, расстройства желудочнокишечного тракта, нарушение гуморального и клеточного звеньев иммунитета, фокальная инфекция, наличие клеща («железницы»). Нередко отмечаются сопутствующие заболевания себорейной природы, фолликулов, сальных желез, которые часто предшествуют розацеа — от 20 до 83 % случаев. Уделяется внимание аллергической природе, что иногда подтверждается положительными внутрикожными пробами с различными аллергенами, ухудшением клинической картины после приема некоторых продуктов.
Клиника
Высыпания локализуются на лице (лоб, нос, щеки, реже подбородок и другие участки). В дебюте заболевания возникает ливидная эритема, которая сохраняется от несколько минут до нескольких часов, а затем бесследно исчезает. Субъективно пациенты отмечают чувство жара, тепла. Под влиянием провоцирующих факторов она появляется вновь. Отмечается хроническое течение, рецидивы сменяются ремиссиями (месяцы, годы). Появляются инфильтрация, телеангиэктазии, эритема с синюшным оттенком, яркокрасные папулы, пустулы со стерильным содержимым, папулопустулезные элементы (розовые угри). Происходит слияние пустул, и образуются воспалительные узлы, инфильтраты, опухолевидные разрастания, очаги гиперплазии сальных желез и соединительной ткани. Сальные железы расширены. При надавливании выделяется секрет с неприятным запахом. Кожа лица утолщается. Образуется ринофима (утолщение, шишковатый нос). Является самостоятельной формой и встречается исключительно у мужчин. Отмечается постоянный венозный застой в области кончика и крыльев носа. Развивается гипертрофия подкожной клетчатки и сальных желез. Форма носа становится асимметричной. Выявляются застойносинюшная эритема, телеангиэктазии, расширенные устья выводных протоков сальных желез, закупоренных комедонами. Происходит увеличение функциональной активности сальных желез. При надавливании из устьев фолликулов выделяется беловатый, пастообразной консистенции секрет. Аналогичные изменения могут локализоваться в других местах: на подбородке — гнатофима; в области надпереносья — метафима; на мочках ушей — отофима; на веках — блефарофима. Различают клинические формы розовых угрей: эритематозную, эритематознопапулезную, папулопустулезную и узловатую. Американские и немецкие авто ры отмечают 3 стадии течения заболевания: эритематознотелеангиэкта тическая, папулопустулезная и пустулезноузловатая.
Выделяют особые клинические формы розовых угрей: — стероидная розацеа, феномен «стероидной кожи» — легкая субатрофия, обширная темнокрасная эритема, телеангиэктазии, папулопустулы; — люпоидная (гранулематозная) розацеа — в периорбитальной и периоральной области диссеминированные буроватокрасные папулы, небольшие узлы. Они плотно прилегают и образуют бугристую поверхность. При диаскопии — желтобурые пятна; — розацеа конглобата — крупные шаровидные абсцедирующие узлы, индурированные фистулы. Нередко появляются после приема лекарственных препаратов, содержащих галогены (йод, бром); — розацеа фульминанс — наблюдается у молодых женщин и представляет собой наиболее тяжелый вариант розацеа конглобата. Острое начало. Воспалительные узлы сливаются в конгломераты. Возникают флюктуация, синусы и фистулы. Общее состояние страдает незначительно; — грамотрицательная розацеа — появляются многочисленные фолликулы. В содержимом пустул обнаруживаются грамотрицательные бактерии. Выделяют 2 типа: 1) бактерии семейства Еntеrоbacteriaceae, синегнойная палочка — мелкие пустулезные элементы; 2) Рrоteus mirabilis — папулы и узлы; — солидный персистирующий отек лица (розацеа лимфоэдема, болезнь Морбигана). Образуется плотный отек на лбу, подбородке, веках, носу, щеках. При надавливании на поверхность ямки не остается.
Могут возникать поражения глаз: блефарит, конъюнктивит, ирит, иридоциклит, кератит. Субъективно пациенты ощущают жжение, болезненность, светобоязнь, предъявляют жалобы на ощущение инородного тела. Следует отметить, что в 20 % случаев поражение глаз предшествует кожным проявлениям, в 27 % наступает одновременно с ними и в 57 % случаев кожные проявления предшествуют поражению глаз.
Прогноз
При развитии розацеа кератите (Kеratitis rоsасеа) неблагоприятный. Наблюдается стойкое помутнение роговицы и значительное снижение остроты зрения.
Демодекоз
Заболевание кожи, которое вызывается червеобразными клещами рода Demodex folliculorum (демодексами). Клещи обнаруживаются в кожном сале комедонов, в пустулах, чешуйках (на кончике носа). Клиническая картина как при розовых угрях.
Диагностика
Комедоны, гной исследуются в слегка подогретом изотоническом растворе натрия хлорида или в спирте с глицерином, чешуйки — в спирте с глицерином или в 20% растворе едкой щелочи (в щелочи клещи обнаруживаются мертвыми).
Общее лечение
Устранение этиопатогенетических факторов. Молочнорастительная диета с исключением экстрактивных пищевых продуктов. Назначаются седативные препараты. Антигистаминные. Вазоактивные средства. Иммуномодуляторы. Биогенные стимуляторы. Витамины (А, С, Р, В1, В6, В12, фолиевая кислота). Рекомендуются препараты серы (сера очищенная по 0,5 г 3–4 раза в день, 15–20 дней). При папулезных, папулопустулезных клинических формах назначаются антибиотики широкого спектра действия. Нередко дает хорошие результаты применение протистоцидных препаратов. Важное значение в комплексной терапии имеет противодемодекозное лечение (срок акарицидного лечения должен быть не менее 25 дней с учетом цикла развития клеща).
Наружное лечение
Применяются 20–30% серная мазь, метод Демьяновича, 5% сернодегтярный спирт, 10–15% водный раствор трихопола с 20–30% димексидом. При острых воспалительных явлениях вначале назначаются кремы: борная кислота 1,0 г, нафталан 1,5 г, ланолин 10,0 г, масло персиковое 10 мл, вода дистиллированная 10 мл или крахмал пшеничный, окись цинка по 2,5 г, ланолин 10,0 г, масло персиковое 7,5 мл, вода дистиллированная 7,5 мл. После стихания острых явлений рекомендуются 5% ихтиоловая, 5% серная болтушки, сернодегтярные пасты, мази с постепенным повышением концентрации серы и дегтя до 15 %, электрофорез с 1–10% раствором йодида калия. Хорошие результаты отмечены при применении мази «Ям» (Ас.Salicylici 5,0; Sulf.рrаесiр. 10,0; Оl.Terebinthinae rесtificate 2 ml; Рicis liquidae Betule, Lysole aa 5,0 ml; Nоvосаini 1,0; Zinci охуdi 10,0; Lanolini 25,0; Vaselini 35,0; Ol.Lavandulae 2 ml). Является сильным наружным раздражающим средством (возможно обострение воспалительного процесса). Поэтому в 1й день наносится на 15 минут (остатки удаляют растительным маслом), на 2й день экспозиция удлиняется до 30 минут.
В тяжелых случаях проводятся криотерапия жидким азотом (10–15 процедур), дермабразия (шлифование), электрокоагуляция.
Профилактика
Исключить факторы, вызывающие расширение сосудов кожи (инсоляция, низкая температура, волнения, прием острой пищи). Не рекомендуется работа, связанная с пребыванием на солнце, ветре, морозе, в горячих цехах. Применение фотозащитных кремов, мазей, пудр. Для профилактики рецидивов рекомендуется 2–3 раза в день (1 неделя) смазывать кожу лица раствором чемерицы.
Дифференциальная диагностика
Вульгарные угри. Болеют в юношеском возрасте. Поражаются себорейные участки. На лице, груди и спине отмечаются полушаровидные розовые, размером от 1–2 до 3–5 мм в диаметре узелки. В центре узелка может появляться гнойничок, который ссыхается в желтые корки. После регрессирования остается пигментация или поверхностный рубец. Выявляются комедоны с выраженной воспалительной реакцией вокруг. Устья волосяных фолликулов расширены. Наличие выраженной себореи, острый характер воспаления, болезненность.
Папулонекротический туберкулез кожи. Возникают поверхностные или глубокие, плоские, плотные, размером от 1–2 до 3–5 мм в диаметре узелки. Кожа над ними не изменена или бледнокрасного цвета. В их центре возникает желтого цвета пустула, ссыхающаяся в плотную коричневую или грязносерую корку, после отторжения которой отмечается кровоточащая, кратерообразная, ограниченная язва. После заживления язвы остается вдавленный «штампованный», вначале гиперемированный, а затем белый, круглый, ровный рубец. Наряду с этим наблюдаются папулезные высыпания, которые при регрессировании не оставляют рубцов. Высыпания могут быть единичные или множественные и локализуются на разгибательной поверхности конечностей, реже на туловище, ягодицах, лице, половых органах, волосистой части головы. Туберкулиновые пробы положительные.
СОСУДИСТЫЕ ОБРАЗОВАНИЯ
Ангиокератома
Ангиокератома Фордайса проявляется множественными, хорошо выраженными, синевато-черными папулами на коже мошонки [рисунок 7а]. Они часто клинически ошибочны принимаются за невус генитальной локализации, голубой невус и меланому. В различных источниках указано, что 20% ангиокератом были ошибочно диагностированы как меланома [32]. При дерматоскопии хорошо видны выраженные красновато-темно-синие лакуны с бело-голубой вуалью [рисунок 7Б] [33].
Лимфангиэктазия вульвы
Приобретенная лимфедема и лимфангиэктазия вульвы обычно возникают вследствие повреждения лимфатических узлов, возникающих после травм, инфекций, злокачественных новообразований, хирургических вмешательств, облучения и др. Клинически они представлены в виде папул телесного цвета или прозрачных везикул с диффузным эритематозным фоном. Прокалывание очага поражения может привести к выделению прозрачной жидкости. При дерматоскопии видны четко очерченные, округло-овальные красноватые лакуны с белесоватыми перегородками и многочисленные мелкие точечные лакуны. Это похоже на проявления лимфангиомы. Дерматоскопия актуальна, когда очаги поражения иногда путают с бородавками или контагиозным моллюском [34].
Дефекты кожи инфекционной природы
Эти образования удаляют с помощью электрокоагуляции с параллельным использованием иммуномодулирующих методов.
Папилломы
Как выглядят? Как крохотные «мешочки» или «капельки» цвета нормальной кожи, висящие на тонкой ножке или сидящие округлой «пуговкой». Они могут быть как единичными, так и обильно усыпать кожу. Появление папиллом говорит об ослаблении местного иммунитета перед вирусом папилломы человека.
Где? На коже шеи, подмышечных областей и под грудью, реже на других участках кожи. Папилломы, «родственницы» бородавок, имеются почти у всех.
Как избавиться? Электрокоагуляцию папиллом желательно сочетать с укреплением местного иммунитета кожи. Целесообразно применение кислородно-озоновой терапии (ежедневное нанесение озонированного масла и инъекционное введение кислородно-озоновой смеси два раза в неделю 7—10 раз), местное использование мазей с иммуномодулирующим эффектом (мази с интерфероном).
Папилломы – поверхностные образования, поэтому кожа после их удаления быстро заживает.
При очень большом числе папиллом или их повторном обильном появлении после их удаления назначают системную иммунокоррекцию: прием иммуномодуляторов внутрь или инъекционный курс. Для этого применяется ликопид, иммуномакс, панавир, полиоксидоний, кагоцел и ряд других препаратов (по назначению врача).
Бородавки
Как выглядят? Образования неправильной формы с шероховатой поверхностью. Могут быть довольно крупными. Особенно неприятно появление бородавки около ногтя или на подошве стопы — в этих зонах их удаление наиболее трудоемко.
Где? Чаще на коже рук и стоп, хотя могут расположиться где угодно.
Как избавиться? Бородавки надо удалять обязательно, так как они заразны – это самая известная вирусная проблема кожи. Удаляют бородавки электрокоагуляцией или прижиганием жидким азотом. Электрокоагуляция предпочтительна, так как позволяет более точно «прицелиться» и не травмировать кожу вокруг бородавки, а процесс заживления проходит легче под корочкой, а не под пузырем, как при использовании жидкого азота. Перед удалением бородавки под нее желательно произвести инъекцию обезболивающего средства, лидокаина или ультракаина, что устранит болевые ощущения.
При множественных бородавках необходима системная иммунокоррекция, а также обследование для выявления возможных причин, способствующих снижению иммунитета.
«Натоптыши»
Как выглядят? Как мозоли. На фоне разных «неполадок» с ногами (повышенная потливость, ортопедические дефекты стопы, ношение неудобной тесной обуви, отекание ног) вирусы и (или) бактерии могут формировать болезненные воспаленные утолщения кожи – «натоптыши». С ними обычно пытаются бороться педикюром, домашним или профессиональным, но, как правило, это не помогает.
Где? На подошве и боковых поверхностях пальцев ног.
Как избавиться? Удалить «натоптыши» с помощью электрокоагуляции, убрать фоновые причины (потливость, отеки и т. д.) и поднять местный иммунитет. Отличный эффект дает сочетание гомеопатических инъекций, тонизирующих кровообращение в ногах, устранение избыточного потоотделения стоп Диспортом, введение под натоптыш препаратов интерферона.
Лечение «натоптыша» процесс не быстрый, но очень полезный, так как болезненный «натоптыш», мешающий ходить, заставляет людей наконец-то заняться решением серьезных проблем, способствующих его появлению.
Редакция благодарит специалистов клиники БиоМи Вита за помощь в подготовке материала.
ВОСПАЛИТЕЛЬНЫЕ ЗАБОЛЕВАНИЯ
Баланит Зуна
При этом состоянии хорошо выраженные красноватые бляшки видны на коже головки или внутренней стороне крайней плоти [рисунок 8а]. Дермоскопия выявляет однородные красновато-оранжевые участки с изогнутыми сосудами [рисунок 8b] [24]. Оранжевые области соответствуют отложению гемосидерина, а изогнутые сосуды представляют собой сосудистую пролиферацию. К другим типам сосудистых структур относятся серповидные сосуды и извитые, чашевидные, линейные и пунктирные сосуды [35].
Кандидозный баланит
Для кандидозного баланита характерны творожисто-подобные структуры, представляющие собой колонии грибов, а также линейные сосуды [24].
Псориатический баланит
Клинически обнаруживаются множественные эритематозные папулы и бляшки. При дермоскопии видны однородно распределенные, расширенные и пунктирные сосуды на эритематозном фоне [36].
Красный плоский лишай
Толстые, линейные и нерегулярные сосуды в виде шпильки расположены диффузно соответственно локализации бляшек красного плоского лишая. Сетка Уикхема отчётливо выявляется на интенсивном красном фоне [5].
Склероатрофический лишай
Белые атрофические бляшки цвета слоновой кости видны на коже головки и малых половых губ с нарушением нормальной архитектуры кожи аногенитальной области [рисунок 9а]. При дерматоскопии видны белые структуры, которые кажутся розоватыми, что соответствует склерозу на гистопатологии [36]. Серо-голубые точки расположены в виде картины рассыпанного перца, что соответствует меланофагам кожи. Характерными признаками являются выраженное снижение количества сосудов и наличие полиморфных паттернов сосудов [рисунок 9б] [5]. Пурпурно-красные глобулы и пятна видны особенно у женщин, что соответствует пятнам крови из-за чрезмерного расчёсывания.
СИМПТОМЫ ЗАБОЛЕВАНИЯ
Симптомы нарушения первоначально диагностируются визуально специалистом дерматологом. На ощупь папулы мягкие и при легком надавливании на них у пациента не возникает болезненных ощущений. Несмотря на то, что сама по себе гиперлпазия сальных желез является доброкачественным новообразованием, она может быть одним из симптомов, сопровождающих более тяжелые заболевания, в том числе внутренних органов. С другой стороны, некоторые кожные заболевания, среди которых онкологические, могут иметь сходные симптомы. К таким болезням, относятся поражения сальных желез и, в частности саркоидоз, узелковый эластоз, милин, ринофима и прочие. По этой причине для постановки точного диагноза, особенно, в случае намерения провести удаление папул, необходим осмотр квалифицированным специалистом дерматологом. Кроме того, обязательное проведение анализов, биопсии. Гистологическое обследование выявляет расширенную протоку сальной железы как признак гиперплазии. А также наличие большого количества недозрелых себацитов в боковых дольках железы, при том, что жира, наоборот выделяется меньше.
ВЫВОДЫ
Дерматоскопия приобрела важное значение в диагностике непигментированных дерматозов и для дифференциации доброкачественных образований от сомнительных и злокачественных поражений [1, 28]. Многие дерматологи в современной практике включили дерматоскопию в рутинную работу. Хотя это не отменяет необходимость в биопсии, метод позволяет избегать ненужных биопсий доброкачественных образований. Это также помогает нам тщательно подбирать участок для биопсии при подозрительных или атипичных пигментных поражениях.