Делала лимфодренажные массажи — толку ноль. Как убрать мешки на скулах, которые бывают только у стариков, а у меня с детства?
Какие способы устранения есть и какие причины образования малярных мешков – расскажем сегодня в этой статье.
Фото из открытых источников
Заболевания
Далеко не всегда, припухлости и синяки под глазами — признак нездорового образа жизни. Нередко, причина заключается в наличии определенных заболеваний:
- Аллергии. Сопровождающейся слезотечением, чиханием, покраснением глаз, нарушением дыхания и кашлем;
- Воспалений пазух носа (синусит и гайморит). Они протекают с болезненными ощущениями, локализованными в области лба и под глазами, а также обильными выделениями из носа;
- Заболеваний почек. При них происходит задержка жидкости в организме, что становится причиной не только припухлости глаз, но и болей в пояснице и головных болей;
- Заболеваний щитовидной железы. Из-за нарушений функции щитовидной железы, происходит гормональный сбой — нарастает общая слабость, увеличивается масса тела, изменяется менструальный цикл, возникают отеки;
- Сердечной недостаточности. Она сопровождается одышкой и быстрой утомляемостью. Отеки и синяки под глазами, практически незаметные утром, появляются ближе к вечеру;
- Заболеваний кожи – экземы и дерматита.
Как убрать отеки под глазами
Методик для улучшения состояния периорбитальной зоны существует много. Но сначала нужно обратить внимание на общее здоровье и наличие сопутствующих тревожных признаков: затрудненное дыхание, длительные боли любой локализации интенсивности, нарушение работы органов, проблемы с артериальным давлением и так далее. В таких случаях требуется немедленная консультация врача и обследование.
Если мешки и синяки – только косметический дефект, избавиться от него можно, используя разные методики.
Меры профилактики
Полностью предотвратить образование грыж под глазами невозможно.
Помните! Но можно не допустить их быстрого развития, соблюдая такие профилактические рекомендации:
- время от времени протирать лицо кубиками льда, для приготовления которых лучше использовать не воду, а отвары целебных трав;
- избегать злоупотребления алкоголя, жирной, копченой и пряной пищи и по возможности отказаться от курения;
- вовремя ложиться спать и не нарушать устоявшийся распорядок дня;
- регулярно совершать хотя бы получасовые прогулки, способствующие поднятию общего тонуса организма.
Средства против отеков под глазами
С утра можно оперативно убрать отечность с глаз и избавиться от мешков после погрешностей в питании, чрезмерного употребления спиртного. Для этого следует проделать следующее:
- компрессы холодом: ледяные кубики, чайные пакетики;
- лимфодренажный массаж по кругу подушечками пальцев и легкими похлопываниями;
- косметика с содержанием кофеиновых веществ на веки.
Поможет крем с ретинолом. Это средство повышает количество коллагеновых веществ в дерме, что в результате сокращает вероятность образования мешков под глазами. Лучше всего поможет рецептурный крем с ретинолом.
Способы устранения в домашних условиях
Прежде всего необходимо решить проблемы внутренних органов, питания и потребления жидкости:
- контролировать питьевой режим – для каждого индивидуально, но важно, чтобы не было переизбытка или нехватки воды;
- пересмотреть рацион питания – отказаться от соленого, копченого, жирного, фаст-фуда, газированных сладких напитков;
- так как малоактивный образ жизни и сидячая работа также могут стать причиной проблем, увеличить физическую активность – зарядка, прогулки, бег;
- высыпаться, проветривать помещение перед сном;
- принимать витамины;
- использовать только специальные косметические средства для периорбитальной области.
Крем для зоны вокруг глаз нужно наносить правильно. Вечером обрабатывать кожу не позже, чем за полтора часа до сна. Для устранения отечности и темных кругов проставить небольшие точки на вступающей скуловой и подбровной части – от внутреннего уголка к внешнему, чтобы усилить лимфодренаж. Если используется средство с пометкой anti-age, его наносят по линиям наименьшего растяжения мышечной ткани и кожи с легким постукиванием.
Современные патчи позволяют за 20 минут вернуть свежесть и здоровый оттенок области вокруг глаз. Использовать их можно 3 – 4 раза в неделю или по необходимости.
(с) Lee Yongwoo
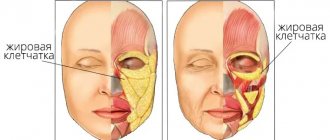
Изменение внешнего вида, связанное с отеками и отложением жировой клетчатки между нижними веками и скулами, представляет актуальную проблему для людей любого возраста, поскольку способствовать этому процессу могут не только возрастные изменения, но также соматическая патология и наследственные факторы. У многих специалистов и пациентов сложилось мнение, что полноценную коррекцию данного косметического дефекта (малярного отека и малярных грыж) можно выполнить только с помощью хирургического вмешательства, одномоментно устраняя жировые отложения и избыток кожи над ними [1, 2]. Но этот метод имеет определенные ограничения (травматичность, необходимость специальной подготовки, длительный период восстановления, риск образования рубцов, сочетание с инъекционными и другими методами эстетической коррекции) и не всегда гарантированный результат. К тому же пациенты нередко отказываются от такого варианта.
Все это обусловило необходимость поиска альтернативы хирургическим методам для решения проблемы наименее травматичным путем.
С помощью инъекционных методов коррекции можно скрыть малярные грыжи, добавив объем вокруг них с помощью филлеров с высокой плотностью, хотя в некоторых случаях могут возникать отеки, усиливающие дефект, либо уменьшая жировые отложения с помощью липолитиков. Однако в отличие от инъекционных методов, которые более эффективны на начальных стадиях, аппаратные технологии хорошо работают и при более выраженных малярных отеках и грыжах.
Анатомия и патофизиология малярного отека и малярных грыж
Малярный отек, или эдема (англ.: malar edema) — накопление жидкости над скуловым возвышением. Часто изменяется по степени тяжести и может увеличиваться после соленой еды или по утрам. Консистенция обычно мягкая, пластичная. Иногда появляется углубление со слабым голубовато-пурпурным оттенком. Причинами могут быть сердечная, почечная или печеночная недостаточность, гипотиреоз, косметические инъекции в периорбитальной области, а также аллергия.
Малярная грыжа, или суф (англ.: malar mounds) — это отложения жировой клетчатки на участке между нижними веками и скулами, в предзигоматическом пространстве. Малярные грыжи могут быть врожденными либо появляются в силу генетической предрасположенности. Первые признаки этой проблемы могут быть заметны уже в детстве, а в дальнейшем, по мере увеличения объема лицевых мышц и снижения тонуса кожи, они становятся все более выраженными. В отличие от малярного отека, их возникновение напрямую не связано с патологией внутренних органов и систем или нездоровым образом жизни, и способы коррекции должны быть другими.
Выраженная малярная грыжа с проявлениями птоза (англ.: malar festoons) — это каскадные складки слабой кожи и округлой мышцы под подглазничным краем, обусловленные возрастными изменениями костей черепа и лицевых мышц, птозом мягких тканей лица и отеком.Анатомической основой образования малярных грыж являются жировые пакеты — преимущественно инфраорбитальный, медиальный подглазничный (медиальный SOOF) и латеральный подглазничный (латеральный SOOF). Инфраорбитальный жировой пакет ограничен орбикулярной поддерживающей связкой (ORL), которая начинается на 1–2 мм ниже костного края орбиты, проходя через круговую мышцу глаза, продолжается до фасции, выстилающей внутреннюю поверхность круговой мышцы глаза, и достигает дермы [3]. ORL участвует в образовании слезной и пальпебромалярной борозд. Вызванная старением или наследственными причинами слабость ORL способствует образованию малярных грыж.
Инфраорбитальный жир покрывает каудальную часть круговой мышцы глаза, которая находится непосредственно под кожей нижнего века. Нижней границей инфраорбитального жирового пакета является скуловая связка, которая начинается в месте соединения скуловой дуги и тела скуловой кости, идет по краю мимических мышц лица (большая скуловая мышца, малая скуловая мышца и мышца, поднимающая верхнюю губу) [3]. Инфраорбитальный жировой пакет имеет тенденцию к интенсивному удержанию воды, что нередко становится причиной образования так называемых малярных отеков [4].
Медиальный SOOF поддерживает ткани нижнего века, поэтому происходящее с возрастом уменьшение его объема увеличивает релаксацию ткани нижнего века и внутриглазничного жирового пакета. Гипотрофия латерального SOOF облегчает птоз поверхностных жировых пакетов щек. Чрезмерная дряблость кожи может сыграть важную роль в появлении малярных грыж, особенно выраженных малярных грыж с проявлениями птоза.
Перечисленные изменения создают условия для формирования малярных грыж.
Клиническая оценка
Внешне малярные грыжи представляют собой небольшие припухлости, сосредоточенные под глазами, в верхней части скул. По их краям расположены кожные складки. Соединительнотканные перегородки придают этим образованиям форму полукруга, как правило, с четкой нижней границей. Нарушение микроциркуляции в этой зоне обусловливает тусклый вид и красноватый или синюшный оттенок кожи, постепенное увеличение площади припухлости. Возможно воспаление подкожно-жировой клетчатки [3]. Характерные клинические признаки следующие:
- нависшее верхнее веко;
- ухудшение зрения;
- обильное слезотечение, которое возникает в результате сдавливания слезных протоков;
- отечность;
- темные круги в области глаз.
Выраженные малярные грыжи придают лицу страдальческий и болезненный вид, кроме того, человек выглядит заметно старше своего возраста.
Для дифференциации с отеками под глазами врач может использовать несколько приемов:
- при малярной грыже взгляд вверх и вниз, прищуривание не должны существенно влиять на внешний вид пациента;
- при нажатии на глазное яблоко образуется припухлость [5].
Коррекция малярных отеков и грыж
Группа исследователей из США во главе с Ньюберри К.И. (Newberry C.I.) проанализировала спектр методов эстетической косметологии, применяемых для коррекции малярных отеков и грыж, и описала косметические эффекты, которых можно достичь с помощью инъекционных и аппаратных методов (см. таблицу) [1].
Таблица. Возможности минимально инвазивных методов коррекции малярных отеков и грыж [1]
| Метод | Клинические эффекты |
| Инъекционные методы | |
| Гиалуронидаза | · Уменьшение отека · 1-я линия терапии при отеке после инъекции гиалуронового филлера |
| Фосфатидилхолин/дезоксихолат | · Уменьшение количества подкожного жира путем его эмульгирования |
| Синтетические биопептиды | · Уменьшение отечности путем стимуляции микроциркуляции и лимфодренажа |
| Тетрациклин (внутриочаговое введение) | · Склерозирование подкожного жира · Склерозирование подглазничного жира · Незначительное уплотнение избытка кожи |
| Филлеры | · Камуфляж и уменьшение мягкого подкожного отека · Камуфляж и подъем птотических скуловых мышц и жира |
| Аппаратные методы | |
| Лазерная шлифовка | · Уплотнение кожных складок · Осветление и выравнивание цвета кожи |
| Высокоинтенсивный сфокусированный ультразвук | · Уплотнение избыточной кожи без повреждения эпидермиса · Подтяжка на уровне SMAS и удерживающих связок кожи · Абляция жира |
| RF-технологии | · Уплотнение избыточной кожи без повреждения эпидермиса · Абляция жира |
| Микролипосакция | · Удаление подкожного жира и отека |
Для коррекции малярных отеков и малярных грыж применяются различные аппаратные методы — фракционный термолиз, ультразвуковой и RF-лифтинг и прочее. Убрать жир с их помощью невозможно, но за счет укрепления и повышения тонуса кожи удается сгладить небольшие грыжи и предупредить их увеличение.
Лазерная терапия
В течение более чем 15 лет для коррекции малярных отеков и малярных грыж используются аблятивные лазеры (CO2 и Er:YAG) [6]. Разработаны специальные протоколы для процедур в предскуловой области, предполагающие интенсивное воздействие с несколькими (от 2 до 10) проходами. Применение этих протоколов показало определенную эффективность метода наряду с небольшой частотой нежелательных явлений в виде рубцевания и эктропиона, которые, однако, нужно учитывать и особенно у пожилых пациентов с возрастной или рубцовой слабостью нижних век. Результаты у них могут быть плачевными. Агрессивное лазерное воздействие может вызвать вертикальное укорочение передней ламеллы. Может возникнуть стойкий отек с хемозом конъктивы, который может привести к необратимому нарушению положения нижних век.Более выраженный положительный результат получен с помощью аблятивных фракционных лазеров (CO2 и Er:YAG). Отмечен значительно меньший риск рубцевания, эктропиона и диспигментации благодаря более глубокому термическому воздействию, но для получения желаемого результата необходимо несколько процедур [7, 8]. Лазерную шлифовку можно также использовать для уменьшения гиперпигментации в области малярных грыж, однако она не может изменить расположение мышечной ткани / жира, устранить жировые отложения или существенно уменьшить отек. Поэтому лазерную шлифовку лучше всего использовать для умеренно выраженных малярных грыж с небольшим избытком кожи, а также для адъювантной терапии при хирургической коррекции.При наличии эктропиона или развитии его после коррекции малярных грыж пациенту необходимо выполнить процедуру укрепления века с помощью лазерной терапии либо альтернативного хирургического вмешательства.Ограничения для лазерной коррекции малярных грыж:
- типы кожи IV–VI класса по Фицпатрику (у таких пациентов повышен риск постпроцедурной диспигментации, особенно гиперпигментации, а лазерные протоколы для коррекции малярных грыж достаточно агрессивны);
- применение пероральных ретиноидов в течение последнего года;
- получение световой терапии кожи лица в недавнем анамнезе [9].
Высокоинтенсивный сфокусированный ультразвук
Еще одной альтернативой хирургическому методу является применение сфокусированного ультразвука (High Intensity Focused Ultrasound, HIFU), при действии которого акустическая энергия вызывает направленные микротермические повреждения в гиподерме и SMAS (superficial muscular aponeurotic system, поверхностная мышечно-апоневротическая система). Используя датчики-зонды, в коже и нижележащих структурах на заданной глубине (1,5, 3,0, 4,5 мм) можно создавать зоны прогрева до 60–70 °С и формировать точки термической коагуляции. Регенерация посткоагуляционных точечных повреждений ведет к интенсивному восстановлению тканей, ремоделированию коллагеновых волокон, создающих структурный «каркас» в тканях. Фибробласты дермы, реагируя на тепловое воздействие, усиливают коллагеногенез. Неоколлагеногенез и неоэластогенез способствуют улучшению структуры и качества кожи, ее утолщению, уплотнению, подтягиванию и сокращению площади. Действие HIFU на глубине залегания SMAS обеспечивает прогревание ее структур, их сжатие и дальнейшее поддержание биомеханического баланса мышечно-связочного аппарата лица. Комплекс этих процессов обеспечивает клинический эффект уменьшения малярных грыж, не оказывая значительного эпидермального эффекта [8, 10].
В ходе клинических испытаний и последующего наблюдения пациенты, как правило, отмечали умеренные и преходящие побочные эффекты, такие как: болезненность процедуры (1,6%), синяки (0,4%), ощущение боли после процедуры (0,2%), преходящее нервное раздражение (0,2%), отек (0,2%) и преходящая эритема (0,1%) [10].В отличие от лазерного и RF-воздействия, HIFU действует на все структуры — кожу, удерживающие связки, жировую и мышечную ткань, связочный аппарат. Этот метод особенно эффективен при небольших малярных грыжах или в качестве адъювантной терапии; однако при выраженных малярных грыжах с проявлениями птоза и отека HIFU не всегда дает максимальный желаемый эффект из-за излишнего объема тканей.
Для достижения цели в таких случаях больше подходит RF-терапия. RF-устройства с микроиглами доставляют энергию электрического тока на заданную глубину, вызывая тепловое повреждение дермы и жировой ткани, но сохраняя эпидермис. Ретракция коллагена, ремоделирование волокон коллагена, усиление неоколлагеногенеза и неоэластогенеза, потенциальное уменьшение жировой ткани и подтяжка кожи позволяют использовать этот метод для коррекции умеренно и очень выраженных малярных грыж, а также для адъювантной терапии. Как и при действии HIFU, побочные эффекты, как правило, незначительные и временные (эритема, отек), причем в недавних исследованиях не выявлено значительных осложнений [11]. Процедуру при необходимости можно повторить через 1–2 мес.
Микролипосакция
Точечное удаление жира из скуловой области может быть важным инструментом для уменьшения малярных грыж при наличии выраженного отечного или жирового компонента. Избыток подкожного жира удаляют с помощью малокалиберной канюли для липосакции (2,3 или 3,0 мм) до тех пор, пока выпуклость скуловой кости не станет более ощутимой или видимой. При всей эффективности эта техника, по мнению специалистов, имеет свои ограничения: во-первых, на коже остаются следы от проколов, во-вторых, даже минимальные неточности в разметке и в количестве удаленного жира способны привести к деформации скуловой области и общему «состариванию» лица. Следует отметить, что этот подход не учитывает слабость мышц или связок, при которой липосакцию необходимо сочетать с подтяжкой средней части лица. Если до или после удаления жира имеется избыток кожи, может быть проведена адъювантная коррекция лазерами, RF, HIFU или хирургическое иссечение. Из нежелательных явлений после процедуры у всех пациентов отмечены преходящие отеки, но не было инфекции, гематом или слабости нижних век [12].
Постпроцедурный период
У многих пациентов с малярными отеками или грыжами после процедур может наблюдаться отек/лимфедема. Поскольку длительный отек способен ухудшить результаты коррекции, рекомендованы холодные компрессы и стероиды для перорального приема в течение 5–7 дней, особенно если отек был основным начальным компонентом. В некоторых случаях могут быть использованы компрессионные повязки с мастизолом для компрессии скуловой области. При выраженном отеке рекомендуется фуросемид 20–40 мг/сут с возмещением калия в течение приблизительно 7 дней. В более тяжелых случаях могут помочь массаж и инъекции гиалуронидазы, которые необходимо выполнять вплоть до улучшения лимфодренажа. Солнцезащитный крем и ретиноиды следует использовать ежедневно. Если в анамнезе имеется выраженная аллергия с частыми периорбитальными отеками, можно рекомендовать антигистаминные препараты второго поколения [12].
Обсуждение
Анализируя эффективность применения методов аппаратной косметологии для коррекции малярных отеков и малярных грыж, Ньюберри К.И. (Newberry C.I.) и соавт. отметили следующее: «Тактика “один размер подходит” всем, вероятно, оставит многих пациентов с неудовлетворительными результатами». Коррекция малярных отеков и малярных грыж является сложным процессом в силу патофизиологических особенностей и клинических проявлений у разных пациентов. При выборе метода коррекции необходимо осуществлять индивидуальный подход, учитывая степень выраженности и «содержимое» (выпот, жир, кожа, мышцы) малярных отеков и грыж, а также предпочтения пациента. Подробное информирование пациента о возможностях неинвазивных, малоинвазивных и хирургических методов коррекции, а также о мнении и рекомендациях врача в каждой конкретной ситуации тоже будет способствовать максимально возможному положительному результату.Хотя малоинвазивные и неинвазивные методы рассматриваются как прогрессивные варианты коррекции с минимальным временем восстановления, следует учитывать, что при этих вариантах часто возникает необходимость повторной коррекции из-за временного улучшения или недостаточной коррекции. Эти ситуации могут привести к возможному увеличению стоимости процедур коррекции.
Заключение
Аппаратные методы могут быть достаточно эффективными и обеспечить долговременный стабильный результат при коррекции малярных отеков и малярных грыж, хотя хирургическое вмешательство остается классическим методом уменьшения проявлений данной патологии. Таким образом, оптимальные методы коррекции пока не определены, но представляется целесообразным многогранный и персонализированный подход с использованием различных вмешательств. Необходимы более масштабные исследования для изучения эффективности различных методов и их сочетания.
Литература
- Newberry C.I., McCrary H., Thomas J.R., Cerrati E.W. Updated Management of Malar Edema, Mounds, and Festoons: A Systematic Review. Aesthet Surg J 2019; 2022: 137.
- Asaadi M. Etiology and treatment of congenital festoons. Aesthetic Plast Surg 2018; 42(4): 1024–1032.
- Mendelson B.C., Muzaffar A.R., Adams W.P. Jr. Surgical anatomy of the midcheek and malar mounds. Plast Reconstr Surg 2002; 110(3): 885–911.
- Pessa J.E., Rohrich R.J. Facial topography. Clinical anatomy of the face. QMP; 2012.
- Kpodzo D.S., Nahai F., McCord C.D. Malar mounds and festoons: review of current management. Aesthet Surg J 2014; 34(2): 235–248.
- Scheiner A.J., Massry G.G. Laser management of festoons. In: Masters Techniques in Blepharoplasty and Periorbital Rejuventation. New York: Springer, 2011. P. 211–221.
- Hunzeker C.M., Weiss E.T., Geronemus R.G. Fractionated CO2 laser resurfacing: our experience with more than 2000 treatments. Aesthet Surg J 2009; 29(4): 317–322.
- Lam Kar Wai P. The troublesome triad: festoons, malar mounds, and palpebral bags. J Cosmet Med 2017; 1(1): 1–7.
- Carniol P.J., Woolery-Lloyd H., Zhao A.S., Murray K. Laser treatment for ethnic skin. Facial Plast Surg Clin North Am 2010; 18(1): 105–110.
- Wulkan A.J., Fabi S.G., Green J.B. Microfocused ultrasound for facial photorejuvenation: a review. Facial Plast Surg 2016; 32(3): 269–275.
- Jeon H., Geronemus R.G. Successful noninvasive treatment of festoons. Plast Reconstr Surg 2018; 141(6): 977e–978e.
- Liapakis I.E., Paschalis E.I. Liposuction and suspension of the orbicularis oculi for the correction of persistent malar bags: description of technique and report of a case. Aesthetic Plast Surg 2012; 36(3): 546–549.
Что не поможет в борьбе с малярными мешками:
1. Ботокс. Способствует ещё большему образованию мешков. Уколотая мышца становится неактивной как раньше, и отток лимфы затрудняется. Над малярными мешками появляется отёчность — ещё одна припухлость, которая будет ещё больше акцентировать внимание на проблеме.
2. Филлеры с гиалуроновой кислотой, если их ввести поверхностно. Проблема в том, что любые препараты, которые поверхностно вводят в эту область, дают отечность. Потому что малярный жир очень гидрофильный и притягивает воду.
3. Инъекции прямых липолитиков (которые разрушают жир). Могут привести к атрофии. Непрямые — обладают лимфодренажным действием и уменьшают отечность,(но жир не разрушают.
Фото из открытых источников
Лечение
- В случае когда, отечность не является симптомом заболеваний, различной этиологии. А только лишь косметической проблемой, возможно устранение отека век с помощью применения инъекций «Пиноксида». Это современное лечение, используемое для снятия отечности и улучшения кровообращения.
- При небольших отеках достаточно выпить мочегонного средства, чтобы вывести из организма лишнюю жидкость (Фурасимид).
- При местной аллергической реакции, необходимо выявить аллерген и прекратить с ним контакт. В случае необходимости, примите антигистаминный препарат (Диазолин, Супрастин).
- В терапии воспалительных заболеваний глаз, в зависимости от патогенеза заболевания. Местно применяют противовирусные(Ципрофлоксацин) и антибактериальные препараты (Тетрациклиновая мазь).
- При любых подозрениях на какое-либо заболевание провоцирующее отёки, незамедлительно обращайтесь к врачу, для точной диагностики и адекватного лечения
Симптомы
Грыжи под глазами можно распознать по следующим признакам:
- снижение остроты зрения;
- усиление слезоотделения;
- набухшие участки кожи под глазами не уменьшаются и не увеличиваются в течение дня или при употреблении большого количества воды;
- кожа век, под которыми образуются грыжи, обретает синеватый или красноватый, сливовый цвет;
- на коже век может более или менее проступать сосудистая сетка.
Такие грыжи в некоторых случаях образуются и над глазом – тогда со стороны кажется, что у человека уменьшается разрез глаз и отечность затрагивает окологлазную область по кругу.
Имейте в виду! У подавляющего большинства людей эта проблема проявляется только под глазами.
Почему появляется отечность при синдроме «сухого глаза»?
Под синдромом «сухого глаза» (ССГ) понимается патологическое состояние, в основе которого лежит нарушение стабильности слезной пленки.
Она обеспечивает питание, увлажнение и защиту роговицы. Но когда слез вырабатывается мало или меняется их состав, слезная пленка быстро начинает испаряться. Из-за этого слизистая оболочка пересыхает, появляется ощущение жжения, зуд, покраснение, припухлость.
Развитию ССГ способствуют разные причины. Это может быть прием антидепрессантов, антигистаминных препаратов, длительная работа за компьютером, пребывание в помещении с сухим воздухом. ССГ может прогрессировать в период активного солнца (летом), поскольку слишком высокая температура воздуха приводит к испарению слез.
Компенсировать дефицит влаги можно при помощи слезозаменителей. Это специальные капли, которые содержат увлажняющие компоненты. Но, несмотря на то что они имеют приближенный к слезе состав, в них нет муцинов и липидов, которые помогают слезной пленке держаться на поверхности глазного яблока и сохранять стабильность.
Один из эффективных способов восстановления слезной пленки – применение средства Дельфанто® в капсулах. В их состав входит рекордное количество антиоксидантов (не менее 35%), которые помогают стимулировать выработку собственной слезы.