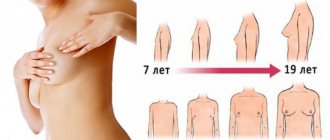
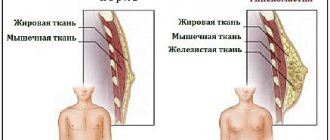
В период полового созревания у всех молодых девушек начинают развиваться молочные железы. Все девочки индивидуальны и поэтому развитие груди у них разное. Некоторым юным девушкам природа одарена пышными формами. Однако если бюст становится намного больше, то можно говорить о неровностях — так называемых гинекомастия у женщин, то есть увеличение жировой ткани в груди.
Реши свои жизненные проблемы. Измени свою судьбу!
Попроси у Вселенной все что захочешь: ⭐ Любовь ⭐ Деньги ⭐ Карьеру ⭐ и другое
Узнать больше
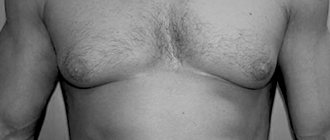
Что такое гинекомастия у женщин? Это отклонение от нормы молочных желез, которое выражается в одностороннем или двустороннем увеличении объема за счет обилия железистой или жировой ткани. Проявляется утолщением и увеличением груди, а также чувством тяжести, болезненности при пальпации молочных желез. В некоторых случаях болезнь проходит самостоятельно. Если медикаментозное лечение неэффективно, назначается операция. Код МКБ 10 N62. Если у вашего ребенка наблюдаются симптомы гинекомастии, не откладывайте визит к врачу и лечение.
Виды гинекомастии
В зависимости от возраста различают виды гинекомастии у женщин:
- Младенцы и новорожденные. Если медицинский опрос матери не выявил заболеваний от маммологии, то до 12 месяцев это норма, не требующая лечения, а физиологическое явление исчезает после того, как ребенку исполнится год.
- Гинекомастия у девочек. Как правило, молочная железа у девочек начинает развиваться с 9 лет, но может развиваться и в 14-16 лет. Это зависит от развития девочки и передается от матери к дочери (то есть, если грудь матери начинает развиваться в возрасте 10 лет, дочери, вероятно, также будет 10 лет). Если грудь вашей дочери начинает развиваться в 5-6 лет, это не повод для счастья, это повод обратиться к врачу-маммологу.
- Гинекомастия у детей. Заболевание начинает развиваться в подростковом возрасте (обычно с 12-15 лет). Причиной возникновения данной патологии является то, что в организме подростка происходят гормональные изменения. В этом случае стоит проконсультироваться с врачом, чтобы скорректировать диету и наблюдать на месте (так называемая регистрация в поликлинике).
- Женская гинекомастия. При увеличении груди у взрослой женщины необходима срочная консультация врача.
Университет
→ Главная → Университет → Университет в СМИ → Если девочка повзрослела раньше времени
Пубертат — один из наиболее сложных периодов развития девочки. Увеличение молочных желез (телархе) — часто первый и единственный признак манифестации истинного преждевременного полового развития девочек
Пубертат — один из наиболее сложных периодов развития девочки. Во время перехода от детства к половой зрелости в организме происходит комплекс физических, гормональных, психических изменений, появляются и прогрессируют вторичные половые признаки. Ведущую роль при этом играет гипоталамо-гипофизарно-гонадная система, повышение активности которой приводит к пубертатной секреции гормонов яичников.
Увеличение молочных желез (телархе) — часто первый и единственный признак манифестации истинного преждевременного полового развития (иППР) девочек. При первичном осмотре сложно четко разграничить начало полной формы преждевременного пубертата и изолированного роста молочных желез. При одновременном выявлении у пациентки телархе, полового (лобкового и подмышечного) оволосения, ускорения скорости роста диагноз истинного преждевременного полового развития не вызывает сомнений. Чаще педиатру приходится сталкиваться только с одним или двумя симптомами (преимущественно с телархе), каждый из которых может быть проявлением полной формы ППР, неполного полового развития или других заболеваний, требующих неотложной гормональной терапии. В особенно тщательном обследовании у детского эндокринолога нуждаются пациентки с преждевременным телархе после 2–3 лет жизни. Это связано с высокой вероятностью дальнейшей прогрессии у них полового созревания из-за нестабильности гонадотропной регуляции.
Частота встречаемости истинного преждевременного полового развития составляет 1 случай на 5 000–10 000 девочек. В 2009 году в Беларуси зарегистрировано 114 таких детей (из них 28 — впервые).
Выделяют два варианта иППР: центральный и идиопатический. Первый развивается из-за нарушений в гипоталамической или гипофизарной областях, включая опухоли, травматические повреждения (родовая травма), облучение. В большинстве случаев причину иППР при применении современных методов диагностики выяснить не удается, тогда оно расценивается как идиопатическое. Эта форма достигает 75% случаев преждевременного полового развития.
Механизм возникновения истинного преждевременного полового развития не раскрыт. Предполагается, что основным толчком, активирующим гонадотропную функцию у девочек с физиологическим (нормальным) и истинным преждевременным пубертатом, является увеличение пульсовой секреции лютеинизирующего гормона рилизинг-гормона (ЛГ-РГ).
До недавнего времени возрастные ограничения сроков нормального полового созревания девочек были предметом дискуссий. Последние исследования американских авторов привели к пересмотру критериев, предложенных Американской академией педиатров. Согласно этим рекомендациям в США преждевременным считается наступление пубертата у девочек моложе 6 (афроамериканцы) и 7 (белые) лет, а не 8, как было принято ранее. В Нидерландах средний возраст появления телархе снизился только на 3 месяца за период с 1965 по 1997 годы. Такие значительные расхождения в результатах объясняются особенностями методологического подхода и эпидемиологических характеристик (например, достоверное превышение частоты ожирения в США по сравнению со странами Европы). Согласно классификации педиатрических эндокринологических диагнозов, принятых Европейской ассоциацией детских эндокринологов в 2007 г., увеличение молочных желез у девочек младше 8 лет расценивается как признак преждевременного полового созревания.
Основная цель диагностики — определение формы заболевания, причин повышенной секреции гормонов оси «гипоталамус–гипофиз» и органов-мишеней, вероятности прогрессирования патологии и необходимости лечения. Следует учитывать особенности клинического статуса, анамнестические данные, сроки начала, выраженность и характер развития вторичных половых признаков. Специфическими маркерами рассматриваются данные визуальных методов исследования и результаты пробы с аналогом ЛГ-РГ.
В большинстве случаев клинические, инструментальные критерии, базальный гормональный профиль девочек соответствуют результатам стимуляционной пробы с гонадолиберином, которая остается «золотым» стандартом диагностики иППР.
Необходимость ее проведения обусловлена тем, что однократное определение базальных значений лютеинизирующего (ЛГ) и фолликулостимулирующего (ФСГ) гормонов у пациенток с иППР малоинформативно из-за широкого диапазона индивидуальных колебаний. Подъем уровня ЛГ более 10 МЕ/л свидетельствует о пубертатной секреции и указывает на истинный вариант ППР. Некоторые исследователи учитывают также содружественность повышения ЛГ и ФСГ в ответ на стимуляцию. Для пубертатного ответа характерно преобладание пика ЛГ над ФСГ.
Топическая диагностика при преждевременном пубертате заключается в проведении КТ- или МРТ-сканирования головного мозга. Центральная причина (гипоталамическая гамартома, глиома, арахноидальная киста дна 3-го желудочка и хиазмально-селлярной области, гидроцефалия, облучение гипоталамуса) выявляется у девочек приблизительно в 20% случаев.
Цель медикаментозного лечения истинного преждевременного полового развития — улучшение ростового прогноза и обратное развитие вторичных половых признаков.
Показаниями для терапии девочек с центральным преждевременным пубертатом: полное иППР (включая менархе); пубертатный уровень ЛГ и соотношение ЛГ/ФСГ выше диагностического значения после стимуляции ЛГ-РГ; быстро прогрессирующее половое созревание; выраженное снижение показателей прогнозируемого роста ребенка относительно генетического или ниже 3-й перцентили для популяционных показателей.
Агонисты гонадолиберина используются для коррекции иППР более 20 лет. Наибольшее распространение в нашей стране получили депонированные формы препаратов. Непрерывное действие гонадолиберина приводит к блокировке рецепторов на гонадотропных клетках гипофиза и снижает секрецию его гормонов, тем самым снижая уровни половых стероидов. Эффект парадоксального подавления гонадотропной функции активными агонистами ЛГ-РГ лежит в основе клинического использования этих лексредств при лечении иППР. Низкие уровни гормонов сохраняются весь курс лечения при условии соблюдения кратности введения 1 раз в 28 дней.+
Важный аспект — восстановление полового созревания. У девочек после последней инъекции препарата уровни гонадотропных и половых гормонов повышались до исходных пубертатных значений через 3–12 месяцев. Восстановление менструальной функции отмечалось через 0,5–2 года после прекращения терапии.
Критериями для завершения лечения агонистами гонадолиберина являются достижение возраста физиологического (нормального) пубертата, улучшение прогноза окончательного роста. Все опубликованные данные свидетельствуют о положительном влиянии агонистов ЛГ-РГ на конечный рост ребенка. Другие факторы, влияющие на эффективность, — своевременное начало и длительность коррекции. Это подчеркивает важность ранней диагностики и медикаментозной терапии у детей с ранним появлением вторичных половых признаков.
Случай из практики
Пациентка Л., 1 год 8 месяцев, поступила в Республиканский детский эндокринологический центр на базе 2-й ГДКБ Минска с жалобами на увеличение молочных желез в течение последних 2 месяцев, однократными кровянистыми выделениями из влагалища (в 1 год 6 месяцев). Из анамнеза: девочка от первой беременности. Масса тела при рождении — 3 100 г, рост — 50 см. Находилась на грудном вскармливании до года; на втором году жизни мать отмечает частые простудные заболевания. При осмотре молочные железы увеличены в размере (соответствуют 4-й стадии по Таннеру); редкие слабо пигментированные волосы на лобке. В течение полугода у ребенка наблюдается ускорение роста — более 10 см за 6 месяцев, рост превышает 97 перцентиль для данного возраста и пола. При ультразвуковом исследовании органов малого таза: матка грушевидной формы, увеличена в размерах (17х13х35 мм, М-эхо 2,2 мм), правый яичник 14х7 мм, левый яичник 13х6,5 мм, эхоструктура мелкоячеистая, эхогенность в норме. Заключение: эхоскопически матка соответствует 7–8 годам. Яичники без патологии.
Рентгенограмма левой кисти и запястья: костный возраст опережает паспортный и соответствует 2 годам 6 месяцам.
При гормональном обследовании базальные уровни гонадотропных гормонов ЛГ и ФСГ повышены по сравнению с возрастной нормой, показатель эстрадиола в норме. Для дифференциальной диагностики между иППР и изолированным увеличением молочных желез проведена проба с аналогом гонадолиберина (ЛГ-РГ), при этом максимальный стимулированный выброс ЛГ превысил исходный уровень в 8 раз и составил 16 МЕ/л.
При МРТ области гипофиза патологических изменений не выявлено.
По результатам обследования установлен диагноз: истинное идиопатическое преждевременное половое развитие. Назначено лечение аналогами гонадотропин-рилизинг гормона в дозе 1,8 мг в месяц. На фоне терапии отмечен регресс вторичных половых признаков: молочные железы уменьшились, прекратились менструации, скорость роста соответствует допубертатной (5–6 см/год), остановилась прогрессия костного возраста.
Основные критерии прогрессирующего центрального преждевременного пубертата
| Признак | Медленно прогрессирующий пубертат | иППР |
| Стадия пубертата | стабилизация /регресс вторичных половых признаков+ | прогрессирование на 1 стадию менее чем за 6 месяцев+ |
| Скорость роста | соответствует возрастным нормам | ускорение (более 6 см/год)+ |
| Увеличение молочных желез | да | да |
| Ростовой прогноз | в пределах границ целевого роста+ | ниже целевого роста/популяционной нормы+ |
| КВ>ХВ более 1 года | нет | да |
| Размеры матки | не увеличены | длина более 35 мм; в форме луковицы;+ утолщение эндометрия |
| Размеры яичников | диагностически незначимы; поликистоз | |
| Уровень эстрадиола | диагностически незначим | |
| Уровень ЛГ базальный | диагностически незначим | |
| ЛГ/ФСГ после стимуляции аналогом ЛГ-РГ | <1 | >1 |
| Возрастание ЛГ после стимуляции аналогом ЛГ-РГ | 2–4 раза | 8–10 раз |
Материал предназначен для врачей: педиатров, эндокринологов, гинекологов.
Анжелика Солнцева, доцент 1-й кафедры детских болезней БГМУ, главный внештатный детский эндокринолог МинздраваМедицинский вестник, 9 декабря 2010
Поделитесь
Причины
На развитие нарушений влияют следующие факторы:
- нерациональная диета
- неактивный образ жизни
- Фертильность и период лактации
- определенные лекарства
- гормональные нарушения
При гормональных нарушениях потребуется комплексное фармакологическое лечение. Однако в случае родов и нерационального питания длительный прием препаратов не требуется.
Симптоматика
Главный симптом гинекомастии у женщин, который следует учитывать, — это не естественный рост молочных желез. И девушке, и женщине стоит обратить внимание на асимметрию груди.
Эта патология не создает проблем после пластики груди. В этом случае болезнь будет протекать быстро и безболезненно. Основную опасность представляет диффузная или узловая форма гинекомастии. Для него характерны следующие симптомы:
- боль и дискомфорт в области груди
- утолщение тканей
- Любые выделения из соска, в том числе кровь.
При обнаружении этих симптомов не следует откладывать лечение.
Организм ребёнка отличается от организма взрослого человека быстрым ростом и развитием. Среди этапов онтогенеза самыми важными являются внутриутробное развитие и детство. Процесс формирования полового фенотипа у ребёнка совершается в течение всего периода роста и созревания организма, однако наиболее значимыми в этом отношении являются период формирования пола у плода, занимающий около 4 месяцев, и подростковый возраст. Половое созревание – чрезвычайно сложный процесс со значительными изменениями в физическом и нервно-психическом развитии.
Часто приходится наблюдать, как разговорчивый, искренний и открытый ребёнок вдруг становится резким, раздражительным, порой грубым. Происходит это обычно с 10-15-летними детьми. Меняется не только их поведение, но и внешность. Они быстро вытягиваются, худеют, становятся неуклюжими, на лице иногда появляются угри. Именно с детьми такого возраста родители обращаются к врачу-педиатру по поводу головокружения, обмороков, болей в области сердца. При определённых ситуациях – и к психоневрологу.
Что с ребёнком – недоумевают родители: влияет компания, не высыпается, мало отдыхает, заболел? Ребёнок и сам не может понять того «нового», что так внезапно нахлынуло на него. Что происходит в организме в подростковом возрасте? Как помочь ребёнку справиться с появившимися трудностями и проблемами?
В подростковом возрасте совершается переход от детства к юности. Для него характерны изменения как в физическом, так и в нервно-психическом развитии. В этом периоде наступает резкая гормональная перестройка организма: усиливается деятельность желез внутренней секреции – гипофиза, надпочечников, щитовидной железы, начинают усиленно функционировать половые железы.
Для девушки это то время, когда она перестает быть девочкой и начинает превращаться в женщину. Через половое созревание проходят все, хотя и не в одно и тоже время. Это составляет неотъемлемую часть процесса взросления. Половое созревание влечет за собой физические, умственные и эмоциональные изменения. Тело девочки становится более сильным и развитым, изменяются также мысли и чувства. Могут быть резкие перепады настроения. Сегодня она можете считать себя самым счастливым человеком на свете, а завтра чувствовать себя самым несчастным. В период полового созревания такие ощущения нормальны.
Период полового созревания у каждой девушки индивидуален. У большинства девушек он приходится на возраст от 8 до 13 лет. У некоторых он наступает немного раньше, у других несколько позже. При этом в период полового созревания изменения происходят не только в половых органах. Перестраивается весь организм. Он интенсивно развивается, усиленно работают внутренние органы, перестраивается деятельность нервной системы, изменяется психика.
Период полового созревания — сравнительно продолжительный период качественного роста детского организма, перехода его в зрелый. Это развитие происходит неравномерно, одни процессы опережают другие, временно нарушается гармония во внешнем облике подростка, в деятельности его внутренних органов, в настроении, поведении. Рост конечностей опережает рост туловища, движения становятся угловатыми, неуклюжими. Происходит это из-за нарушения координации со стороны центральной нервной системы. Вместе с этим возрастает мышечная сила, особенно к концу полового созревания. За интенсивным ростом костного скелета и мышечной системы не всегда поспевает развитие внутренних органов — сердца, легких, желудочно-кишечного тракта. Сердце опережает в росте кровеносные сосуды, вследствие чего кровяное давление повышается и затрудняет, прежде всего, работу самого сердца. В то же время бурная перестройка всего организма, в свою очередь, предъявляет повышенные требования к сердцу. А недостаточная работа сердца приводит к головокружению, посинению и похолоданию конечностей. Отсюда и головные боли, быстрая утомляемость, периодические приступы вялости, обморочные состояния из-за спазма мозговых сосудов. С окончанием периода полового созревания эти нарушения обычно исчезают бесследно.
Интенсивный рост, резкое усиление деятельности желез внутренней секреции, структурные и физиологические изменения в организме значительно повышают возбудимость центральной нервной системы, меняют психику подростка. Этим объясняются странности в поведении: апатия и безразличное отношение к происходящему вдруг сменяются весьма бурными и энергичными реакциями на пустяки. Эмоции подвижны, изменчивы, противоречивы: повышенная чувствительность нередко сочетается с чёрствостью, застенчивость — с развязностью. Иногда наблюдается снижение работоспособности, невротические реакции, раздражительность, плаксивость.
Возникают новые отношения между полами. У девочек обостряется интерес к своей внешности. Мальчики стремятся показать перед девочками свою силу.
Половое созревание начинается, когда железа, называемая гипофизом, направляет в яичники сигнал начать выработку определенного химического соединения. Это соединение является гормоном и называется « эстроген». Эстроген вызывает многие изменения, которые происходят в организме девочки в период полового созревания.
Для большинства девушек первым признаком полового созревания является резкое усиление роста. Менее чем за год девочка может вырасти примерно на 7-8 см. В 10-11 лет начинается увеличение молочных желез. Грудь становится больше и полнее. У некоторых девушек грудь начинает расти раньше, чем у других. У одних грудь будет больше, а у других — маленькая. В период полового созревания заметны и другие физические изменения. В 11-12 лет на лобке начинают расти волосы. Волосы начинают расти так же под мышками и на ногах. Тело приобретает более мягкие и округлые формы. Талия может, уменьшится, а бедра немного увеличиваются. Девочка может заметить, что на белье появляются пятна белой, желтоватой или бесцветной жидкости. Выделения светлого цвета абсолютно нормальны и показывают, что у девочки скоро начнётся систематическая менструация. После начала такой менструации появление естественных выделений в течение всей взрослой жизни – абсолютно нормальное явление. Если выделения вызывают беспокойство, нужно обязательно обратиться к врачу.
Одним из самых значительных событий в период полового созревания является начало менструации. Это вполне нормальный и не опасный для здоровья процесс. Своевременным считается начало менструации не раньше 10 лет и не позже 15.
Появление первой менструации говорит только о начале половой зрелости. И хотя девочка уже можете забеременеть, половые органы и весь организм ещё не созрели для половой жизни. Развитие женского организма заканчивается к 20-23 годам.
Что же такое — менструация? Менструация является частью регулярного процесса, происходящего в организме девочки (женщины) и заканчивает цикл подготовки женского организма к наступлению возможной беременности. По сути, в течение нескольких дней происходит отторжение внутренней выстилки полости матки (эндометрия), не понадобившейся для развития беременности, с образованием кровеподобной жидкости, которая выделяется из матки, а затем через влагалище – и из тела девочки (женщины). В своей совокупности все эти явления называются менструальным циклом.
Менструальный цикл начинается от первого дня менструации и до первого дня следующей менструации. Длительность менструации от трёх до восьми дней. У каждой девушки это по-разному. Как правило, в начале менструации выделений больше, а в конце меньше. За всё время менструации девушка теряет около 100 – 120 мл крови. Если менструации установились, то они повторяются каждый месяц через 21 – 35 дней. Цикл считается регулярным, когда менструация появляется через одинаковые промежутки времени, длится одинаковое число дней и с одинаковой интенсивностью.
В начале (около 1 – 1,5 лет) менструации часто бывают нерегулярными: они то продолжаются 7 – 8 дней, то исчезают на несколько месяцев. Нервное потрясение, сильная физическая боль могут ускорить наступление менструации. Нередко менструальный цикл нарушается при переезде с низменности в горы, с севера на юг. Изнурительная длительная работа, сильное переутомление, резкое похудание могут вызвать прекращение менструации. Первая менструация порой сопровождается плохим общим состоянием, слабостью, болями или значительной потерей крови. Иногда, может быть и слабое повышение температуры, понос или запор, головокружение.
У некоторых девушек во время менструации появляются неприятные ощущения, которые называются менструальными болями. Боли могут быть тупыми, ноющими, схваткообразными, часто небольшая их интенсивность отмечается и до начала менструации. Ощущаются они внизу живота, в пояснице, в крестце, иногда распространяются на бёдра. Боли могут сочетаться с тошнотой, рвотой, головной болью, расстройством желудочно-кишечного тракта. Причины возникновения болей разнообразны. Они могут появляться в результате изменений в половых органах (воспаление, недоразвитие, неправильное положение матки), вследствие некоторых хронических соматических и нервных заболеваний. У девушек болезненные менструации чаще всего обусловлены некоторым недоразвитием матки. Маленькая матка с неполноценным мышечным слоем, с резким изгибом кпереди или кзади, удлиненной и узкой шейкой матки заполняется менструальной кровью. Для её изгнания матка начинает сильно сокращаться, что сопровождается болями, иногда чрезмерно сильными, с потерей трудоспособности. Лечение обычно направлено на устранение причины, вызывающей боль. Существенное значение имеет спокойный образ жизни, умеренные занятия спортом, которые укрепляют нервную систему и тем самым способствуют ослаблению менструальных болей. Если же менструации очень болезненные и обильные, то следует обратиться к врачу.
Для контроля качества менструальной функции девушке необходимо отмечать на календаре начало, конец и длительность каждой менструации – вести менструальный календарь.
При хорошем самочувствии во время менструации можно вести обычный образ жизни, продолжать заниматься утренней гимнастикой, несложными физическими упражнениями. Запрещаются на это время упражнения, связанные с прыжками, езда на велосипеде, поднятие тяжестей. Не рекомендуется кататься на коньках, лыжах, совершать длительные пешие переходы, принимать ванну, купаться в реке, в море.
Из пищевого рациона во время менструации следует исключить такие сильно возбуждающие вещества, как уксус, горчица, перец, хрен, кофе, крепкий чай, шоколад. Нельзя употреблять пиво, вино и другие алкогольные напитки, т. к. вследствие усиления кровотока это может привести к менструальным кровотечениям.
Особенно следует следить за своевременным опорожнением мочевого пузыря и кишечника, т. к. их переполнение приводит к смещению матки, что может дополнительно служить причиной болей.
Девушка должна особенно тщательно следить за чистотой своего тела во время менструации, т. к. внутренняя поверхность полости матки в этот период кровоточит, превращается в раневую поверхность, где при благоприятных условиях микробы могут найти отличную питательную среду. Поэтому при менструации важно часто менять бельё, пользоваться гигиеническими прокладками и своевременно их менять, обязательно подмываться тёплой кипячёной водой не реже 2 раз в день, принимать душ.
Как часто надо менять прокладки? В начале менструации, когда выделения обычно обильнее, нужно менять прокладку каждые 2-3 часа. К концу менструации, когда выделения обычно уменьшаются, прокладки можно менять раз в 4-6 часов. Больше, чем 6 часов использовать одну и ту же прокладку нельзя. При длительном контакте с воздухом менструальная кровь инфицируется, начинает издавать запах. Поэтому необходимо менять прокладки регулярно.
Ванну или душ нужно принимать регулярно ещё и потому, что сальные железы, в особенности на лице и на груди, в периоде полового созревания работают активнее. Сальные железы выделяют жировое вещество, называемое кожным салом. Если это сало забивает поры кожи и вступает в контакт с бактериями, то на коже могут появляться угри. У многих такие угри составляют характерный признак полового созревания (юношеские угри). Обязательно мойте лицо не менее двух раз в день. Нельзя трогать лицо немытыми руками и выдавливать угри. В противном случае можно занести инфекцию, и на лице останутся шрамы. Если обычные гигиенические меры не помогают, то можно попробовать лосьон или очищающие салфетки, крем против угрей. Если и это не помогает – необходимо обратиться к косметологу, врачу-дерматологу.
Не смотря на все сложные изменения, происходящие в организме, девушка-подросток – молода и красива, а окружающий её мир – огромен и удивителен. Родители и близкие люди должны помочь девочке ощутить в себе чудесную силу — силу девичьего очарования, почувствовать её превращение в прекрасную женщину. Ваша дочь уже взрослая и может сама решить, нужно ли усовершенствовать свою внешность, свой внутренний мир. Всего год-два назад она была девочкой, а теперь становится девушкой. Эти изменения должны вызывать у неё гордость: ведь то, что дала девочке природа — прекрасно, все это позволит ей стать со временем любимой женой, счастливой матерью.
Диагностика
Чтобы поставить диагноз, врач должен провести ряд манипуляций:
- Предварительное обследование. После разговора с пациентом врач приступает к осмотру молочных желез женщины. Также врач обращает внимание на такие показатели, как: симметрия, размер, цвет, искажение, выделения из соска.
- Пальпация. Пальпация проводится в 3-х положениях: стоя, лежа на спине и на боку, от центра железы к ее краям. Учтите, что эту процедуру можно проводить дома.
- Рентгеновская флюоромаммография (маммография). Это обследование проводится без специальных контрастных веществ. Он позволяет диагностировать начальные стадии опасных заболеваний. Однако одной только маммограммы недостаточно для постановки надежного диагноза, так как иногда бывает сложно отличить здоровую ткань от злокачественных образований.
- Диктография. Являетсяобычная маммография, но с использованием специальных контрастных веществ. Это обследование может быть немного болезненным из-за введения иглы с веществом в ткань.
- УЛЬТРА-СЛУХ. Процедура безопасна и является одним из основных методов диагностики в современной медицине. Чувствительность этого метода высока.
- МРТ. Это обследование позволяет поставить точный диагноз, но из-за стоимости аппарата использование этого метода должно быть обосновано медицинскими показаниями.
- Цитологический (морфологический) метод часто используется при подозрении на злокачественное новообразование. образования. Это обследование практически безболезненно и может проводиться под местной анестезией.
Лечение маститов у девочек-подростков
В структуре гнойно-воспалительных заболеваний молочных желез (МЖ) доля нелактационного мастита (НМ) колеблется в пределах 5–45% и не имеет тенденции к снижению. НМ принято называть воспаление в МЖ вне периода родов и лактации. Клиника, диагностика и лечение лактационных маститов у взрослых больных хорошо освещена в литературе, тогда как практически не определена тактика ведения пациенток пубертатного возраста с маститом. Нелактационные маститы являются сложной диагностической проблемой, обусловленной стертой клинической картиной, полиморфным течением, требующим применения дополнительных методов диагностики. У большинства пациенток с НМ клинически определяется только пальпируемое образование в МЖ, зачастую без признаков воспаления, что требует дифференциальной диагностики с другими заболеваниями МЖ [1–7].
До настоящего времени не существует единых взглядов на этиологию и патогенез заболевания, поэтому нет и единой классификации НМ. Существующие классификации основываются либо на клинических данных, либо на данных гистологических исследований. Отсутствуют диагностические критерии различных форм НМ и, как следствие, единые подходы к лечению.
Лечение маститов у девочек-подростков нередко осуществляется без учета особенностей динамики гормонального статуса, как правило, ведущими методами являются агрессивные хирургические способы вскрытия образований в МЖ [8–13].
Также остается актуальным вопрос, являются ли маститы у девочек-подростков только следствием воздействия на МЖ инфекционного фактора или мастит сочетается с проявлениями каких-либо изменений в других органах репродуктивной системы.
Нами обследовано 106 девочек с заболеваниями МЖ, находившихся на лечении в гинекологическом отделении Морозовской детской городской клинической больницы за последние 5 лет. Из них у 100 был диагностирован НМ.
Все девочки с маститом поступали в экстренном порядке, 7 из них поступили повторно, после ранее проведенного лечения в хирургических отделениях детских больниц города Москвы, трое из них переведены из хирургического отделения в отделение гинекологии Морозовской детской городской клинической больницы.
При поступлении все девочки жаловались на боли в одной МЖ, появление покраснения кожи над МЖ, во многих случаях наличие уплотнения в МЖ и увеличение размеров больной МЖ. У пяти девочек была выявлена галакторея. Всем больным был поставлен диагноз НМ.
По характеру мастита мы разделили пациенток на две группы: с серозным (диффузным) маститом — 16 девочек (16%) и с гнойным маститом (абсцедирующим) — 84 девочки (84%).
При анализе темпов и характера полового развития девочки с маститами были разделены на две подгруппы: младшая — до 13 лет и старшая — 14–17 лет. Средний возраст девочек с серозным маститом составил 13,4 ± 0,5 года. Средний возраст девочек с гнойным маститом составил 13,2 ± 0,2 года.
При изучении семейного анамнеза выявлено, что 12,3% матерей, бабушек и других родственниц имели патологию МЖ, чаще всего это была кистозно-фиброзная мастопатия. У 16% матерей были выявлены различные нарушения менструального цикла, в большинстве случаев по типу нерегулярных менструаций.
Ветряной оспой болело 42% больных, причем 6% больных это заболевание перенесли примерно за 1 месяц до появления мастита. Корь, краснуха, скарлатина отмечались нами как крайне редкие заболевания.
Состояние репродуктивной системы девочек с маститами
Рост и развитие МЖ у этих больных начинался с 8–9 лет, менструальная функция в среднем началась в 12–13 лет. Средний возраст менархе у девочек составил 12,2 ± 0,3 года.
При анализе менструальной функции мы установили, что у 27 больных менструальной функции еще не было, что составляет 27% от общего числа больных.
Менструальный цикл установился лишь у половины больных. У большинства девочек он составил 24–28 дней, у некоторых до 38–40 дней, кровянистые выделения продолжаются от 3 до 7 дней, у большинства умеренные или скудные, у 8% пациенток в анамнезе маточные кровотечения в пубертатном периоде (МКПП), у одной девочки МКПП диагностировано на момент поступления по поводу НМ. У 23 больных менструации были нерегулярными.
При поступлении больных в отделение выявлено, что половое развитие соответствовало возрасту у 91 больной. У всех девочек развитие вторичных половых признаков оценивалось по шкале Tanner (табл.) [3, 5].
Изучение полового развития девочек показало, что МЖ начали развиваться своевременно у 93% девочек. У большинства больных степень развития МЖ была 2 или 3. 1-я степень развития наблюдалась у 7 девочек от 8 до 11 лет; 2-я степень развития наблюдалась у 24 девочек от 11 до 14 лет; степень развития 2–3 определена у четырех девочек 14 лет; 3-я степень развития наблюдалась у 29 пациенток, на основании чего можно сделать вывод о том, что НМ развивается в формирующейся МЖ, в периоде ее бурного роста и развития.
У 23 менструирующих девочек мастит появился в предполагаемую I фазу цикла, у 30 за 1–12 дней до менструации, у 23 девочек менструации были нерегулярными, так что определить фазу цикла было невозможно.
Клиника мастита
Все девочки, имеющие мастит, как серозный, так и гнойный, жаловались на боль в одной МЖ, двое — в обеих, возникшую от 1 до 5 дней до поступления в клинику. Интенсивность боли описывают в диапазоне от умеренной до очень сильной. При осмотре МЖ отмечалась отечность больной МЖ, локальная гиперемия кожи в периареолярной области, чаще всего с латеральной стороны железы, размером от 4 до 12 см, гипертермия кожи и болезненность МЖ при пальпации. Пораженная МЖ больше в размере, чем здоровая, и имеет несвойственную ей форму за счет патологического инфильтрата, размеры которого колебались от 3 до 10 см в диаметре. В центре инфильтрата у 84% больных определялась область размягчения (абсцесс). У 11% отмечалось увеличение и болезненность при пальпации подмышечных, реже (у 3%) — шейных лимфатических узлов. На коже МЖ у 9% девочек отмечались следы от сдавления металлическими вставками бюстгальтера. Выделения из соска (гнойные или сукровичные) наблюдались у 5% больных. Субфебрилитет отмечался у 34% больных, температура тела колебалась от 37,2 до 38,0 °C.
Преобладали гнойные (абсцедирующие) формы мастита. Из 100 больных от 8 до 17 лет 11 месяцев 28 дней у 16 больных наблюдался серозный мастит, у 84 — гнойный.
Данные ультразвукового исследования МЖ у девочек с маститами
Неоднократное УЗИ проводилось: первое — при поступлении, второе — в момент проведения пункции, третье — перед выпиской. Метод лишен лучевой опасности и позволяет проводить многократные исследования.
При проведении УЗИ МЖ у девочек с маститами, как правило, обнаруживается дилятация протоков в больной МЖ, нередко и в здоровой, больших или меньших размеров, одно или несколько анэхогенных образований, обычно расположенных в параареолярной области. Наличие анэхогенного образования характерно для дилятации протоков МЖ [2, 14–16].
При возникновении нагноительного процесса на фоне диффузно измененных тканей определяется гипоэхогенная зона и гиперэхогенные участки капсулы абсцесса (зоны гнойного расплавления) и гиперэхогенных зон (участки детрита) [2, 14, 15]. Содержимое воспалительного образования может быть однородным или содержать различные эхонеоднородные включения. К моменту завершения формирования абсцесса четко видна гиперэхогенная капсула.
При проведении УЗИ девочкам с гнойным маститом гиперэхогенное образование с анэхогенными участками в правой МЖ было выявлено у 50% девочек, в левой — у 48% и у 2% — двухсторонний мастит. У 83% девочек обнаружено одно образование, у 17% от одного до трех, что классифицировалось как многополостной мастит. У 94% больных патологический очаг был обнаружен в верхнем или нижнем латеральном сегменте, у 6% девочек — в медиальном сегменте, как правило, все патологическое образование располагалось пара- и субареолярно (рис.).
Наружные половые органы у всех девочек были развиты правильно, по женскому типу. Лобковое оволосение (по шкале Tanner) соответствовало 1-й ст. у 27% девочек, 2-й ст. — у 32%, 3-й ст. — 23%, отсутствовало у 18% больных. При двуручном ректоабдоминальном исследовании пальпировалась матка, по размерам соответствующая пубертатному возрасту, плотная у 84%, мягковатой консистенции у 16% девочек, менструирующих во время обследования, подвижная, безболезненная. Области расположения яичников при пальпации безболезненные у всех, у трех отмечались несколько увеличенные яичники.
Результаты исследования половых гормонов девочек с маститами
Исследование секреции гормонов проводилось 37 девочкам, из них 28 больных были с гнойным маститом и 9 — с серозным. У больных с гнойным маститом секреция гормонов рассматривалась в двух возрастных группах: МВГ и СВГ.
У девочек с маститом секреция лютеинизирующего гормона и фолликулостимулирующего гормона в обеих группах была несколько выше возрастных показателей. Секреция пролактина была высокой (выше 20 нг/л) почти у половины больных (48,6%). Секреция эстрадиола в обеих группах была несколько ниже возрастной нормы у большинства девочек и лишь у двух девочек в группе серозных маститов достигла 220,0 и 417,46 пмоль/мл, что указывало на наличие у них овуляторного пика эстрогенов в цикле обследования. Особенно низкой оказалась секреция прогестерона, составляя в среднем 0,7 ± 0,1 нг/мл и 1,7 ± 0,5 соответственно в МВГ и в СВГ. Лишь у четырех (10,8%) девочек было выявлено повышение прогестерона до 4,48, 5,29, 10,63 и 12,67 нг/мл, что указывало на наличие у двух больных неполноценного желтого тела и у двух больных нормально функционирующего желтого тела.
Таким образом, содержание гормонов в плазме крови с учетом возраста больных, своевременное появление вторичных половых признаков у них и достаточное развитие МЖ, несмотря на то, что менструальная функция появилась еще не у всех, позволяет утверждать, что заболевшие маститом девочки находились в периоде становления менструальной функции.
Мы полагаем, что дилятация протоков МЖ может быть связана с влиянием избытка пролактина, который отмечен у 48,6% больных. По-видимому, пролактин способствует и расширению протоков и появлению в них секрета даже в пубертатном возрасте. Можно полагать, что сочетание сниженного уровня эстрогенов и прогестерона и повышение секреции пролактина стимулирует секреторную функцию МЖ, то есть лактацию [4, 8, 17–22]. Подобная гормональная ситуация по данным М. А. Тарасовой и К. А. Шаповаловой (2011) наблюдается в раннем послеродовом периоде в начале лактации [19]. У девочек при отсутствии оттока происходит расширение протоков и застой отделяемого, которое может инфицироваться микроорганизмами, населяющими кожу или поступающими из очагов хронической инфекции, вызывая мастит. Следовательно, такой мастит, по существу, также является лактационным, и его следует и логичнее называть пубертатным (подростковым) маститом, а не нелактационным.
Лечение серозного мастита
Анализируя различные методы терапии девочек с маститами и учитывая собственный опыт, мы разработали алгоритм лечения маститов у девочек. В лечении больных с серозной формой мастита мы отдавали предпочтение консервативному методу [2, 4, 23–25].
Лечение серозных форм мастита начинали с применения поднимающих МЖ мазевых или полуспиртовых повязок, незамедлительного назначения антибактериальных средств преимущественно цефалоспоринов и препаратов пенициллинового ряда II–III поколения и нестероидных противовоспалительных средств.
Применение иммуномодуляторов в комплексной терапии позволяет повысить эффективность действия антибактериальных средств, уменьшить сроки лечения (пребывания в стационаре), способствовать восстановлению показателей иммунитета, в 2 раза быстрее купировать клинические проявления заболевания.
Такая терапия позволяла избежать прогрессирования воспаления и перехода серозной формы в гнойную.
Больным рекомендовали наблюдение у врача акушера-гинеколога и детского эндокринолога.
Лечение гнойного мастита
Анализ данных лечения показал, что ранее девочки с гнойным маститом лечились в детских хирургических отделениях [1–5, 11, 24], где нередко методом лечения было оперативное рассечение МЖ и секторальная резекция ее. В гинекологическом отделении Морозовской ДГКБ основным методом лечения гнойного мастита стала пункция абсцесса толстой иглой, через которую эвакуировали содержимое абсцесса для последующего бактериологического исследования. Пункция проводилась в асептических условиях малой операционной, как правило, под местной анестезией (лидокаином), иглой диаметром 18–22 мм с канюлей под контролем УЗ-навигации. После эвакуации содержимого абсцесса, его полость промывали антибактериальным препаратом, вводили через иглу антибиотики объемом до 2–3 мл и оставляли сосудистый катетер. Накладывали асептическую, полуспиртовую или мазевую поднимающую МЖ повязку и в дальнейшем проводили ежедневный визуальный контроль состояния МЖ, при необходимости проводили повторное УЗИ молочных желез. При сохранении абсцесса его вновь пунктировали. Вопрос о выписке больной решался только после исчезновения абсцесса, по данным пальпации и подтвержденном рассасывании абсцесса по данным УЗИ молочных желез.
96% гнойных образований пунктировались под контролем УЗ-навигации, Четыре пациентки поступили по дежурству в экстренном порядке, и им была проведена пункция без ультразвукового контроля. У трех из этих четырех девочек в течение 3–5 дней после пункционного лечения отсутствовала положительная динамика уменьшения гетерогенного образования, в связи с чем пришлось прибегнуть к повторной пункции, что свидетельствует о целесообразности проведения УЗ-навигации во всех случаях пункционного лечения гнойных образований МЖ.
За пятилетнее наблюдение нам пришлось прибегнуть к хирургическому методу вскрытия гнойного образования лишь дважды, который также привел к полному выздоровлению пациенток. У всех девочек проводимая терапия привела к выздоровлению, подтвержденному при динамическом УЗИ молочных желез.
Как показали наблюдения, толстоигольный пункционно-аспирационный метод оказался наиболее оптимальным для лечения гнойных маститов у девочек, так как он отвечает главным требованиям при лечении больных в детской гинекологии — эффективность используемого метода, безопасность в применении, минимальная травматизация еще растущей МЖ, а также вышеуказанный метод позволяют сохранить анатомию и функцию МЖ и добиться полного выздоровления, которое мы наблюдали у 98% девочек.
Литература
- Абаев Ю. К., Найчук И. И. Маститы в детском возрасте // Педиатрия. 2006. № 1. С. 53–57.
- Адамян Л. В., Богданова Е. А., Сибирская Е. В., Сорокина И. Н. Маститы у девочек и девушек (обзор литературы) // Проблемы репродукции. 2012. Т. 18, № 5. С. 27–32.
- Богданова Е. А. Практическая гинекология молодых. М., 2011. С. 202–211.
- Коколина В. Ф., Рассказова-Галяткина М. В. Нелактационный мастит у девочек-подростков // Репродуктивное здоровье детей и подростков. 2007. № 3. С. 67–73.
- Окулов А. Б., Адамян Л. В., Бровин Д. Н., Богданова Е. А. Молочные железы и их заболевания у детей. М.: МИА, 2010. С. 65–70.
- Проклова Л. В. Пункционное лечение абсцедирующих нелактационных маститов у девочек пубертатного возраста. Автореф. дис. … канд. мед. наук. СПб, 2009.
- Di Vasta A. D., Weldon C., Labow B. I. The breast: Examination and lesions. In: Emans, Laufer, Goldstein’s Pediatric & Adolescent Gynecology, 6 th, Emans SJ, Laufer MR. (Eds), Lippincott Williams & Wilkins, Philadelphia, 2012. P. 405.
- Адамян Л. В., Богданова Е. А., Сибирская Е. В., Сорокина И. Н. Развитие молочных желез у девочек (обзор литературы) // Проблемы репродукции. 2012. Т. 18, № 6. С. 20–23.
- Гуркин Ю. А. Детская и подростковая гинекология. М.: МИА, 2009. С. 489–499.
- Пирвелиев В. В. Отдаленные результаты лечения нелактационного мастита в подростковом и юношеском возрасте. Автореф. дис. … канд. мед. наук. СПб, 2007. 18 с.
- Соколов В. Н. Нелактационный мастит у девочек-подростков // Конспект врача. 2008, № 9.
- Berna-Serna J. D., Madriqual M., Bema-Serna J. D. Percutaneus management of breast abscesses. An experience of 39 cases // Ultrasound. Med. Biol. 2004. Vol. 30, № 1. P. 1–6.
- Stricker T., Navratil F., Forster L. et al. Nonpuerperal mastitis in adolescents // J. Pediatr. 2006. Vol. 148 (2). P. 278–281.
- Заболотская Н. В., Заболотский В. С. Ультразвуковая маммография (учебный атлас). М.: 2005.
- Пыков М. И., Ватолина К. В. Детская ультразвуковая диагностика. М.: Видар-М, 2001. С. 549–553.
- Gioffrè Florio M. A., Famà F., Buccheri G. et al. Non-lactational mastitis: our experience // Ann. Ital. Chir. 2006. Vol. 77, № 2. P. 127–130.
- Андреева Е. Н. и соавт. Пролактин и молочные железы: норма и патология // Гинекологическая эндокринология. 2012, т. 14, № 1.
- Корейба К. А., Измайлов А. Г. К вопросу этиологии нелактационного гнойного мастита // Мед. журн. 2003. № 4. С. 229–230.
- Тарасова М. А., Шаповалова К. А. Физиология лактации, фертильность и контрацепция после родов // Гинекология. 2011, т. 13, № 4. С. 66–69.
- Elagili F. et al. Aspiration of breast abscess under ultrasound guidance: outcome obtained and factors affecting success // Asian. J. Surg. 2007. Vol. 30, № l. P. 40–44.
- Fenton Suzanne E., Beck Lydia M., Borde Aditi R., Rayner Jennifer L. Developmental Exposure to Environmental Endocrine Disruptors and Adverse Effects on Mammary Gland Development. Endocrine Disruptors and Puberty, 2012. Р. 201–225.
- Russo J., Russo I. H. Development of the human breast // Maturitas. 2004. 49, 2, 15.
- Башмакова Н. В. Оценка клинической эффективности препарата «Мастодинон» в комплексной терапии нарушений менструального цикла у подростков // Научно-практический журнал «Медицинская кафедра». 2003. Т. 3, № 7. С. 90–97.
- Любимов М. В. Нелактационный мастит в подростковом и юношеском возрасте (особенности клиники, диагностики и лечения). Дис. … канд. мед. наук. 2002. 84 с.
- Pearlman M. D., Griffin J. L. Benign breast disease // Obstet Gynecol. 2010 Sep; 116 (3): 747–758.
Е. В. Сибирская*, 1, доктор медицинских наук Л. В. Адамян*, доктор медицинских наук, профессор, академик РАН И. Е. Колтунов**, доктор медицинских наук, профессор Е. А. Богданова*, доктор медицинских наук, профессор И. Н. Сорокина*, кандидат медицинских наук
* ФГБОУ ВО МГМСУ им. А. И. Евдокимова МЗ РФ, Москва ** ГБУЗ Морозовская ДГКБ ДЗМ, Москва
1 Контактная информация
Лечение маститов у девочек-подростков/ Е. В. Сибирская, Л. В. Адамян, И. Е. Колтунов, Е. А. Богданова, И. Н. Сорокина
Для цитирования: Лечащий врач № 1/2018; Номера страниц в выпуске: 12-15
Теги: девочки, молочные железы, воспаление, пункция
Лечение
Лечение зависит от того, что вызвало аномалию. Если вы принимаете наркотики, вам просто нужно перестать их пить. Если эта патология вызвана ожирением, то бороться с лишним весом необходимо, а это нормализация питания и занятий спортом. Если патология вызвана гормональным сбоем, потребуется операция.
Операция
Показания к хирургическому вмешательству:
- Сильная боль и дискомфорт в груди
- диффузный тип заболевания
- Бюст увеличен до таких размеров, что поражает сердечную мышцу и другие органы.
Операция проводится под общим наркозом. Операция длится около часа, в зависимости от сложности заболевания.
При симптомах ложной формы заболевания во время операции по удалению лишнего жирового слоя. От истинных форм заболевания путем хирургического вмешательства по удалению лишних желез. После операции отек и синяк в норме и постепенно исчезают.
Народное лечение результатов не приносит, поэтому лучше всего сделать операцию, чтобы эта патология не переросла в онкологию.